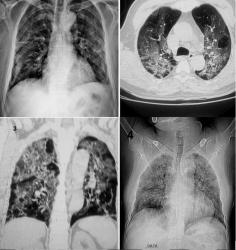
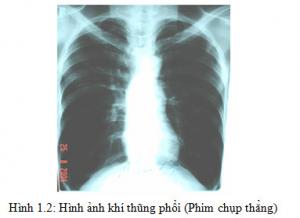
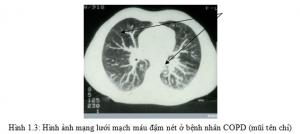
Đối với CPPQM tĩnh, 2 thông số thuộc dung tích sống (VC) cần phải đo đó là dung tích hít vào (IC) và thể tích dự trữ thở ra (ERV) (25). Phương pháp để đo các thông số này trên bệnh nhân COPD là phế thân ký (body plethysmography), kỹ thuật rửa nitrogen, pha loãng helium.
Đối với CPPQM tĩnh, 2 thông số thuộc dung tích sống (VC) cần phải đo đó là dung tích hít vào (IC) và thể tích dự trữ thở ra (ERV) (25). Phương pháp để đo các thông số này trên bệnh nhân COPD là phế thân ký (body plethysmography), kỹ thuật rửa nitrogen, pha loãng helium. Trong đó phế thân ký được xem là tiêu chuẩn vàng. Kỹ thuật này cho phép đo khí trong lồng ngực trong khi luồng khí (airflow) bị khóa. Theo luật Boyle (26), những thay đổi về thể tích lồng ngực tạo ra bởi lực ép hoặc lực giải ép của khí trong phổi xảy ra trong quá trình hô hấp có thể được vi tính hóa. Trên cơ sở này, giá trị FRC có thể thu được và cho ra một đo đạc quan trọng về CPPQM tĩnh.
Ở người già khỏe mạnh, thể tích cặn (RV) và dung tích cặn chức năng (FRC) là 30% và 55% giá trị TLC (27). Ở người bị COPD, các giá trị này có thể tăng lên tới 70% và 85% (28). Thông thường, các thể tích phổi/ các dung tích phổi vượt quá 120-130% giá trị ước tính được xem như là có liên quan lâm sàng tới COPD, nhưng điều này mới chỉ là những ý kiến, chưa có đồng thuận về định nghĩa và mức độ nặng của CPPQM (29). Có vẻ như là phế thân ký đánh giá quá mức căng phồng phổi do bao gồm cả các khoang phổi (lung compart ments) được thông khí và không được thông khí (26). Ngược lại, kỹ thuật rửa nitrogen và pha loãng helium lại ước tính dưới mức FRC khi có tắc nghẽn nặng và khí phế thũng (25). Chi tiết đầy đủ về 3 kỹ thuật này có trong tài liệu của ATS và ERS. Do thiếu đi tính tiêu chuẩn, các kỹ thuật Xquang ngực không được sử dụng trong lâm sàng để đo đạc CPPQM tĩnh trong COPD (9). Thực ra, các thể tích phổi đo được từ kỹ thuật Xquang được dựa trên các thể tích khí nằm trong khuôn khổ lồng ngực và như vậy bao gồm cả thể tích các cấu trúc phổi lẫn thể tích khí. Do vậy, kỹ thật này thông thường được sử dụng khi mà bệnh nhân không thể thực hiện đúng các kỹ thuật khác. Tuy nhiên, CT ngực có độ phân giải cao có thể tạo nên kỹ thuật hứa hẹn trong đánh giá CPPQM trên bệnh nhân COPD (9).
Đối với CPPQM động, xác định thông qua EELV. Thể tích này có thể sử dụng hoán đổi với FRC mặc dù thông thường thông số này sử dụng trong lúc gắng sức thì thích hợp hơn do giá trị tăng mang tính nhất thời. EELV thông thường được đo khi gắng sức hoặc các tình huống có tăng thông khí phút bằng cách đánh giá nhiều lần (serial) IC như Guenette và cs (năm 2013) (30) mô tả. Đối với EELV khi nghỉ, tối thiểu cũng cần đo 3 giá trị IC. Khi gắng sức, bệnh nhân được yêu cầu một lần hít sâu sau khi vừa thở ra bình thường trong khoảng thời gian 1-3 phút. Do TLC có thể vẫn giữ được ở giá trị ổn định khi gắng sức nên hiện tượng giảm nhất thời của IC cho thấy có hiện tượng tăng nhất thời của EELV. Trên 80% bệnh nhân COPD trung bình tới nặng có biểu hiện tăng có ý nghĩa EELV khi gắng sức (31). Trong nghiên cứu gần đây (32) cho thấy giảm thể tích dự trữ hít vào (IC-VT) liên quan với khó thở gắng sức thậm trí nhiều hơn hơn thông số EELV (hình B). Cuối cùng, các phương pháp đo khác (phế thân ký quang điện tử, tự cảm hô hấp), vẫn còn trong nghiên cứu đánh giá CPPQM động học trong COPD.
Hình 4. Sơ đồ mô phỏng xác định vị trí (trái) và cách đo kích thước,
chiều dày thành phế quản (phải) trên CT ngực (72).
5. CPPQM trong COPD
Tác động lâm sàng của CPPQM có thể nặng hơn khi đánh giá tình trạng thông khí dựa trên các thông số chức năng phổi đơn giản. Trên bệnh nhân COPD, CPPQM có thể xảy ra theo cả cơ chế tĩnh và cơ chế động mặc dù trên cùng một nền tảng bệnh học.
Sự xuất hiện CPPQM trong COPD diễn ra một cách âm thầm. Ở giai đoạn sớm của COPD, giá trị FEV1 có thể không phải là tín hiệu chỉ điểm lý tưởng của tình trạng tắc nghẽn đường thở nhỏ (33). Hiện tượng viêm đã xuất hiện ở đường thở nhỏ ngay khi COPD ở giai đoạn sớm (34) và hoàn toàn có thể chấp nhận ý niệm rằng các tổn thương đường thở nhỏ có trước khi mà hiện tượng hạn chế lưu thông khí thì thở ra được nhận thấy thông qua chỉ số FEV1. Những thay đổi chức năng phổi đầu tiên trên những người hút thuốc lá nặng không xác định bị COPD là tăng TLC và RV do giảm lực đàn hồi (35). Như vậy, hiện tượng CPPQM đã xuất hiện sớm trước khi có biểu hiện được xem là bất thường của FEV1. Trên bệnh nhân COPD nhẹ, các giá trị TLC, FRC và RV tăng so với giá trị lý thuyết trong khi VC và IC còn được bảo tồn (36). Khi COPD tiến triển nặng lên, VC và IC giảm tuyến tính với tình trạng tắc nghẽn (đo bằng FEV1). Trong khi đó, các thông số TLC, FRC, RV sẽ tăng theo hàm lũy thừa cùng với tình trạng tắc nghẽn này (36). Trong tình trạng gắng sức và thậm trí có thể cả khi nghỉ, hiện tượng CPPQM cũng đã xuất hiện ở giai đoạn sớm (GOLD I) (37,38). IC là thông số được bảo tồn ở khả năng cao nhất có thể trong COPD. Tuy nhiên, khi gắng sức đạt đỉnh (peak exercise), bất kể ở mức độ bệnh nào, IC cũng đều giảm khoảng 20% so với giá trị lúc nghỉ (37-39).

Hạn chế gắng sức: Trên bệnh nhân COPD, triệu chứng đặc trưng là giảm khả năng gắng sức. Có nhiều yếu tố tham gia vào cơ chế tạo nên tình trạng này, trong đó có cả các cơ chế hoạt động cơ học bất thường của phổi, giảm trao đổi khí, phá hủy giường mao mach phổi, giảm chức năng tim và rối loạn hoạt động cơ ngoại vi (31, 32, 41,42). CCPQM tác động bất lợi trên khả năng dung nạp gắng sức theo 3 cơ chế sinh lý bệnh học quan trọng. Cách thở nhanh nông của bệnh nhân COPD là cách thở để chống lại hiện tượng tăng thể tích lưu thông (VT) đã bị phụ thuộc quá mức vào tần số thở. Hiện tượng này làm giảm thời gian thở ra và hậu quả là làm tăng CPPQM cơ học sau đó. Khi EELV lấy khoảng chừng 0.5L thể tích lưu thông, thông khí tới ngưỡng (plateau) và gắng sức ngừng sớm (hình 5). Sự chiếm dụng thể tích lưu thông này không chỉ cản trở đáp ứng của thông khí với gánh nặng chuyển hóa khi gắng sức mà còn tạo ra hiện tượng giảm hiệu quả của thông khí (thí dụ như tăng khoảng chết). Hiện tượng này cũng đồng thời với tăng trở kháng hoạt động cơ học của hệ thống hô hấp làm cho tăng công hô hấp và tiêu thụ Oxy so với cùng ngưỡng gắng sức trên người bình thường (43).
Khó thở: Khó thở là sự cảm nhận khó chịu của nỗ lực cơ hô hấp. CPPQM động học vừa làm tăng những thay đổi áp lực cần để đạt được một thể tích lưu thông định sẵn và vừa làm giảm khả năng tạo ra áp lực của các cơ hô hấp (44). Sự thay đổi các cơ chế cơ học phổi trong đợt cấp COPD cho thấy có liên quan trực tiếp tới tình trạng khó thở khi thở tự nhiên. Việc cải thiện các thể tích hoạt động phổi (như tăng IC) khi xử trí đợt cấp có tương quan với mức độ cải thiện triệu chứng và giảm khó thở (45). Trong trạng thái gắng sức, khi có cảm giác khó thở hơn người bình thường, ở người COPD đã có các triệu chứng tăng tải chuyển hóa (metabolic load) và tăng thể tích thông khí phút (46). Trên những bệnh nhân này có một mối tương quan chặt chẽ giữa khó thở gắng sức và CPPQM động học.
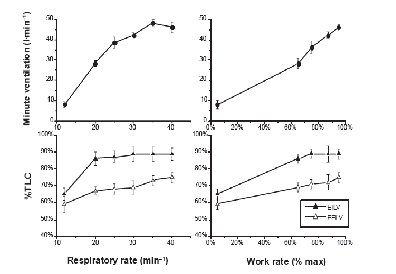
Hình 5.Thể tích lưu thông bị chiếm dụng do CPPQM động học trong COPD. Trong hình này thể hiện hiệu ứng của nhịp thở và tăng công trên thể tích cuối thì hít vào (EILV), thể tích cuối thì thở ra (EELV), thể tích lưu thông (tức là EILV – EELV) và thông khí phút trên bệnh nhân COPD nặng. Trong khi EILV tăng cùng với tăng nhịp thở (từ 20 tới 30 lần/phút) (hình dưới bên trái) làm cho EELV lấy đi một cách ổn định thể tích lưu thông. Khi nhịp thở tăng đến 30 lần/phút thì EILV không thể tăng thêm nữa trong khi EELV tiếp tục tăng bằng cách làm giảm thể tích lưu thông (VT) và thậm trí giảm thông khí ở mức nhịp thở > 35 lần/phút (hình trên bên trái). Hình ở dưới bên phải, thể tích lưu thông khi gắng sức tăng dần cũng giảm ở mức cường độ gắng sức cao do một lần nữa để tăng EELV mà không có sự gia tăng song song trong EILV (L Puente-Maestu et al. International Journal of COPD 2006).
Giảm thông khí/ tăng CO2 máu: Đặc tính gia tăng trở kháng đường thở trong COPD có thể chỉ gây ra những vấn đề nhỏ về chức năng thông khí (thí dụ đối với cơ hô hấp) nếu như bệnh, thông qua việc làm hạn chế luồng khí thở ra, không gây hiện tượng CPPQM. Các cơ chế bù trừ của phổi và lồng ngực giúp làm giảm đáng kể khả năng tạo áp lực cho thông khí (thí dụ tăng tính đàn hồi chun của phổi, thay đổi hình dạng khung lồng ngực). Khi bệnh nhân COPD với hạn chế luồng khí thở ra cần phải tăng tần số thở để tăng thể tích thông khí phút, xuất hiện khả năng cơ hô hấp hít vào không đáp ứng được do CPPQM động học. Trong đợt cấp, hiện tượng viêm làm tăng thêm trở kháng đường thở và CPPQM động học đặt cơ hô hấp vào nguy cơ bị mệt và thậm trí mất hiệu quả bơm thông khí và tăng CO2 máu. CPPQM động học là một trong những cơ chế chính làm tăng CO2 máu khi gắng sức ở bệnh nhân COPD (49).
Rối loạn chức năng tim: CPPQM và yêu cầu quá mức cơ hô hấp thở ra có thể làm cho giảm tuần hoàn trở về và giảm tiền tải thất phải trong COPD (50). Hơn nữa, do áp lực trong lồng ngực thay đổi lớn tạo ra trong quá trình gắng sức có thể làm rối loạn thất trái (tăng hậu tải thất trái) (51). Hậu tải thất phải khi gắng sức cũng bị tăng do tăng trở kháng mạch phổi kết hợp với việc thở ở các thể tích phổi gần bằng TLC (52).
6. Điều trị CPPQM
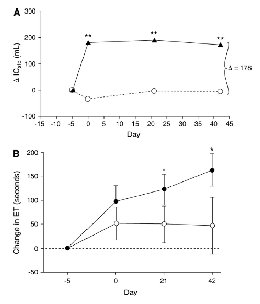
Hình 6. Hiệu quả của tiotropium trên dung tích hít vào (IC) ở cùng thời điểm (A) và khi gắng sức (B) trên bệnh nhân COPD sử dụng tiotropium 18mcg/ngày (hình tam giác đen và chấm đen) so với nhóm giả dược (hình chấm trắng) (57). (ET: thời gian chịu được gắng sức)
Than phiền quan trọng nhất của nhiều bệnh nhân COPD là không thể thực hiện hoặc duy trì khả năng gắng sức. Liên quan tới hiện tượng này có nhiều cơ chế và ý niệm quan trọng thường gắn tình trạng này với CPPQM, nhất là CPPQM động học. Sự phát hiện này thúc đẩy chúng ta tìm kiến các chiến lược sinh lý nhằm làm giảm CPPQM và, từ đó, cải thiện tình trạng khó thở, khả năng gắng sức. Có ba khả năng can thiệp nhằm làm giảm CPPQM khi gắng sức sẽ được đề cập tới bao gồm: trị liệu thuốc dãn phế quản, bổ sung oxy (hoặc hỗn hợp helium/oxygen) và chương trình tập phục hồi khả năng gắng sức (rehabilitative exercise programs). Các phương pháp đơn giản đánh giá khả năng gắng sức như SGRQ, SF-36, giúp xác định mức độ hạn chế thể lực và lựa chọn trị liệu là cần thiết. Tuy nhiên hầu hết các tác giả đều thống nhất đánh giá mức độ hạn chế thể lực các test gắng sức, trong đó test đi bộ 6 phút là đơn giản nhất (53,54) nhưng không cung cấp được thông tin về cơ chế làm giảm khả năng gắng sức. Các phương pháp đánh giá nhiều tiện ích hơn như sử dụng thảm lăn hay đạp xe (cycle ergometers). Bằng các phương pháp này có thể có các thông tin về thay đổi thể tích phổi khi gắng sức, giúp xác định cơ chế làm giảm khả năng gắng sức và tìm hiểu về cơ chế giúp cải thiện tình trạng này.
Thuốc dãn phế quản: Cải thiện chức năng đường thở dưới tác dụng của thuốc dãn phế quản thông thường được xác định bằng hô hấp ký đơn giản. Tuy nhiên, sự cải thiện luồng khí thở ra tối đa đã cho thấy là liên quan kém với các kết cục (outcome) quan trọng trên người bệnh (thí dụ giảm khó thở gắng sức, tăng dung nạp gắng sức) (55). Các nghiên cứu cho thấy rằng hiệu quả của thuốc dãn phế quản trong việc làm giảm thể tích phổi cuối thì thở ra (EELV), kết quả của khả năng làm trống phổi, có thể liên quan chặt chẽ hơn với giảm triệu chứng và tăng khả năng gắng sức của người bệnh hơn so với các thay đổi các trị số đánh giá bằng hô hấp ký truyền thống (55). Suy rộng cho thấy rằng CPPQM mạn tính và CPPQM động học cấp tính tăng thêm (do tăng thông khí hoặc do hạn chế luồng khí thở ra) sẽ tạo ra gánh nặng quá mức và làm yếu cơ hô hấp hít vào. Như vậy, giảm thể tích phổi bằng thuốc là cơ chế quan trọng và tạo cảm giác dễ chịu cho người bệnh.
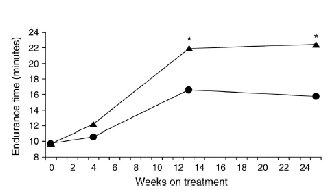
Hình 7. Thay đổi thời gian chấp nhận gắng sức trên bệnh nhân COPD có kết hợp tập phục hồi chức năng gắng sức 8 tuần kết hợp với sử dụng tiotropium (hình tam giác đen) và giả dược (hình chấm đen) (Casaburi R et al. Chest 2005; 127:809–817).
Hiện nay, các thuốc dãn phế quản đang là sự lựa chọn điều trị thuốc chính trong việc cải thiện tình trạng CPPQM. Hiệu quả của thuốc dãn phế quản làm giảm CPPQM khi gắng sức đã được chứng minh với nhiều loại thuốc (56-59). Tuy nhiên, theo Richard Casaburi và cs (năm 2006) (60) chỉ có một nghiên cứu (56) với số lượng bệnh nhân lớn, thời gian nghiên cứu kéo dài với tiotropium được xem là nghiên cứu đại diện. Tiotropium là một kháng cholinergic tác dụng dài sử dụng ngày một lần. Trong nghiên cứu này (56) bệnh nhân COPD ở mức độ trung bình-nặng đã được điều trị tiotropium so sánh ngẫu nhiên hiệu quả với giả dược. Trung bình, bệnh nhân có thể tích cặn (RV) khi nghỉ gần gấp đôi so với giá trị dự đoán, gợi ý bệnh nhân bị CPPQM khi nghỉ. Khả năng dung nạp gắng sức (tính bằng thời gian chấp nhận gắng sức, ET) và CPPQM (đánh giá thông qua IC) (hình 6). Kết quả cho thấy trên bệnh nhân sử dụng tiotropium IC tăng rõ so với giá trị chuẩn (baseline) khoảng 200mL và giá trị này duy trì trong 6 tuần (hình 4 A). Điều này cho thấy trị liệu đã làm giảm CPPQM động học. Bệnh nhân được điều trị bằng tiotropium cũng tăng VE tương đương 4 L/phút vào thời điểm cuối của gắng sức so với nhóm giả dược (56) và điều này cũng cho thấy trị liệu đã giúp cải thiện tình trạng hạn chế thông khí trong gắng sức.
Như suy luận, tình trạng giảm CPPQM tương ứng với tăng khả năng dung nạp gắng sức (hình 6B). Ở thời điểm kết thúc gắng sức, những bệnh nhân nhóm sử dụng tiotropium vẫn còn khả năng tiếp tục gắng sức thêm trung bình 21% (1.75 phút) hơn so với nhóm chứng. Mặc dù chỉ làm tăng thời gian gắng sức một chút khi khởi đầu ở nhóm giả dược nhưng sau đó không tăng nữa, trong khi nhóm tiotropium tiếp tục tăng trong suốt thời gian test. Hiện tượng tăng này có thể được cho là do, ít nhất là một phần, cải thiện kéo dài các cơ chế hoạt động của phổi (60). Như vậy, các thuốc dãn phế quản cải thiện dung nạp gắng sức do làm giảm trở kháng đường thở, làm giảm CPPQM động học khi gắng sức và từ đó làm cho người bệnh bớt khó thở và tăng khả năng gắng sức.
Các tài liệu hướng dẫn đều khuyến cáo kết hợp thuốc dãn phế quản trong điều trị COPD trung bình-nặng, cụ thể là LAMA (long-acting anticholinergic) và LABA (long-acting beta2-adrenergic agonist). Năm 2006, Van Noord và cs (61) cho thấy tiotropium (sử dụng ngày 1 lần) kết hợp với formoterol (2 lần / ngày) làm giảm thể tích phổi một cách ổn định khi đánh giá bằng đo nhiều lần IC trong 24 giờ. Giá trị trung bình IC sau dùng thuốc tăng 0.29L với đỉnh tăng vào thời điểm ban ngày là 0.55L. Câu hỏi đặt ra là liệu hiệu quả đỉnh có duy trì 24 giờ không nếu thêm thuốc dãn phế quản hoặc corticosteroid dạng hít. Một nghiên cứu (62) đã xác định rằng fluticasone propionate/salmeterol (FSC) làm giảm CPPQM, cải thiện IC và tăng gắng sức so với giả dược. Mức độ cải thiện của FSC 250/50 là tương đương với kết quả của các nghiên cứu trước đó với tiotropium trên cùng nhóm đối tương nghiên cứu (56,63). Tuy nhiên, do thiết kế nghiên cứu khác nhau nên kết quả của 2 trị liệu không thể so sánh trực tiếp (55). Trên cơ sở của các nghiên cứu này cho thấy chỉ định kết hợp tiotropium với FSC làm tăng thêm lợi ích lâm sàng so với từng thuốc riêng lẻ. Trị liệu thuốc dãn phế quản có thể đạt được khả năng làm giảm thể tích phổi tương đương với phẫu thuật (55).
Các trị liệu khác:
Các trị liệu khác bao gồm thở oxy hoặc heliox, tập phục hồi chức năng gắng sức (rehabilitative exercise training).
Thở oxy: Đây là cách làm tăng khả năng gắng sức bằng cách tăng phân xuất oxy trong khí thở vào. Oxy bổ sung đã chứng minh được hiệu quả trên những bệnh nhân COPD giảm oxy máu. Trên nhóm bệnh nhân này, trị liệu thở oxy đã chứng minh được là làm tăng khả năng gắng sức và kéo dài cuộc sống (64). Cũng có bằng chứng cho thấy thở oxy có lợi trên những bệnh nhân không giảm oxy máu (65-67). Bổ sung oxy có lẽ là không làm thay đổi trở kháng đường thở trong COPD do vậy cơ chế làm giảm CPPQM sẽ khác với cơ chế tác động của các thuốc dãn phế quản. Trên bệnh nhân không giảm oxy máu, thở oxy khi gắng sức sẽ làm chậm kích thích phát sung thần kinh hô hấp từ đó làm giảm nhịp thở. Điều này cho phép kéo dài thời gian thở ra và giúp làm giảm được CPPQM hình thành trong gắng sức (60). Thở oxy dạng heliox (hỗn hợp 79% helium, 21% oxygen) có cơ chế tác dụng giống thuốc dãn phế quản, tức là giảm trở kháng đường thở mặc dù theo cơ chế khác đó là giảm hiện tượng chuyển động không đồng đều (turbulence) của luồng khí thở khi tăng nhịp thở (68) và làm tăng thể tích thở ra.
Tập phục hồi chức năng gắng sức (PHCN): Trong tất cả các tác động điều trị, PHCN khi được thực hiện tốt sẽ có kết quả cải thiện khả năng gắng sức cao nhất (60). Chương trình tập (training) bao gồm cả các tác động về tăng thể lực, tâm lý và các tư vấn giáo dục khác.
Giảm CPPQM trên bệnh nhân COPD là cơ chế chính để làm tăng khả năng gắng sức, giảm triệu chứng khó thở của bệnh nhân. Tóm lại, có 4 cách tác động làm giảm CPPQM. CPPQM động học có thể giảm khi cải thiện luồng khí thở ra hoặc khi làm giảm tần số thở để tăng thời gian thì thở ra. Các thuốc dãn phế quản và heliox làm giảm trở kháng đường thở cho phép luồng khí di chuyển nhanh hơn trong thì thở ra. Ngược lại, bổ sung oxy và tập phục hồi chức năng gắng sức giúp làm giảm kích thích hô hấp và làm giảm nhịp thở tạo điều kiện cho thời gian thở ra dài hơn. Các cơ chế khác nhau này cho thấy khả năng tăng lợi ích nếu được kết hợp. Đã có nghiên cứu chứng minh lợi ích gia tăng khi điều trị bằng tiotropium hoặc thở oxy kết hợp với tập phục hồi chức năng (hình 7).
Theo hoihohaptphcm.org
PK Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389