Điều trị vi phẫu thuật
Mở nắp sọ trong phẫu thuật lấy bỏ khối AVM được tiến hành lần đầu năm 1920, song phẫu thuật được hoàn thiện hơn về sau với việc sử dụng kính vi phẫu thuật, hệ thống dẫn đường, và các trang thiết bị hiện đại
Đốt điện vi phẫu các động mạch nuôi và tĩnh mạch hồi lưu cho phép lấy bỏ toàn bộ khối AVM thành một khối song cần phải chấp nhận một số rủi ro khi tác động vào nhu mô não lân cận, trong khi tiến hành phẫu tích khối AVM ra khỏi não. Biểu hiện lâm sàng của tổn thương tổ chức lân cận phụ thuộc vào vị trí của khối AVM và chức năng của vùng não lân cận ở mép của tổn thương, và những biểu hiện này cần phải được quan tâm trong việc đánh giá trước mổ và lập kế hoạch phẫu thuật.
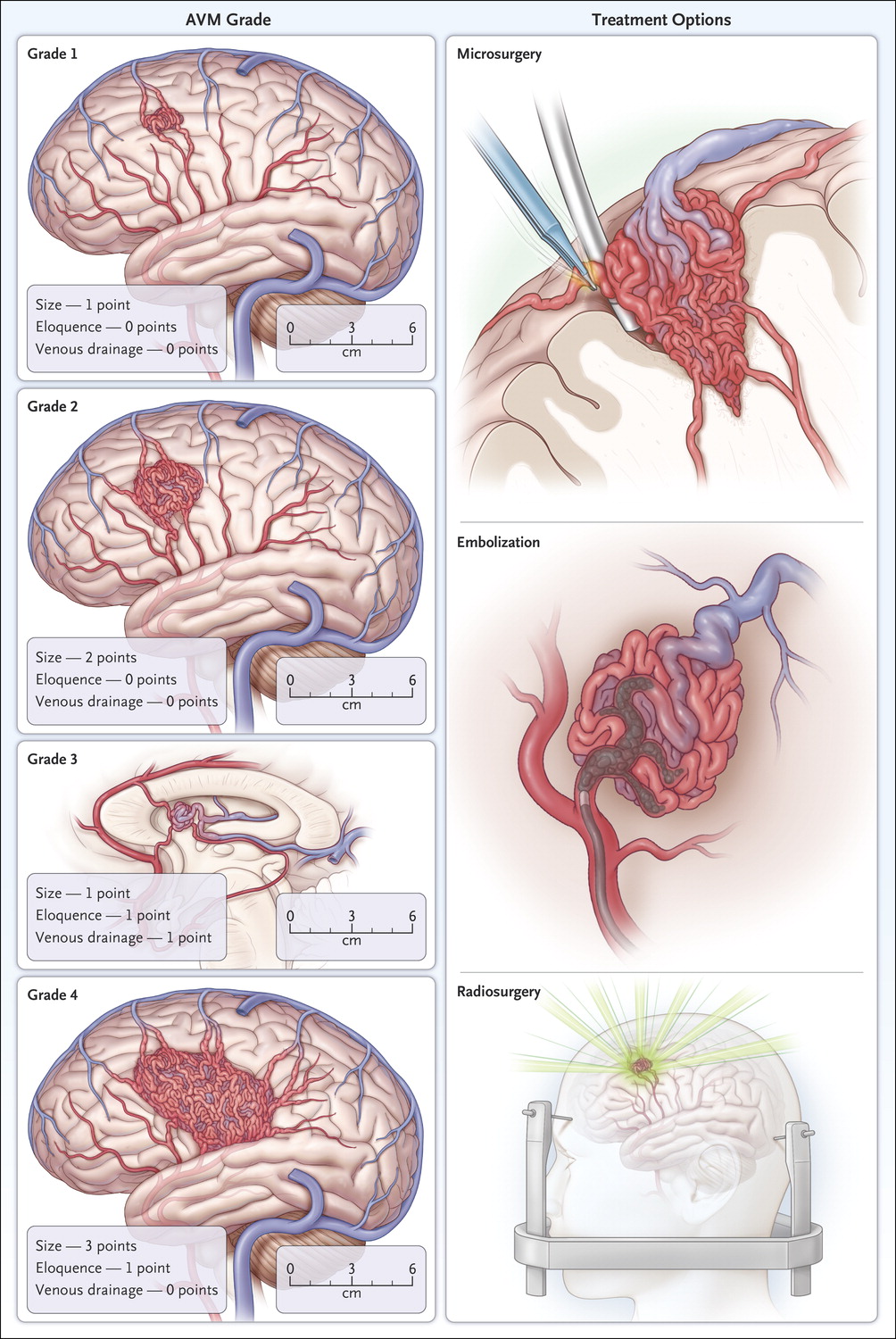
Hệ thống phân độ của Spetzler-Martin (SM) đã được sử dụng để xác định nguy cơ tổn thương thần kinh hoặc tử vong sau mổ khối AVM trong não14. Trong một nghiên cứu lớn, đơn trung tâm với những bệnh nhân AVM chưa vỡ, nguy cơ xuất hiện tổn thương mới và vĩnh viễn sau vi phẫu thuật chỉ là 2% với SM độ 1 hoặc độ 2, so với nguy cơ 17% ở độ 3 và 45% ở độ 4 hoặc độ 515. Một vài nghiên cứu đã cho kết quả tương tự và chỉ ra rằng tỉ lệ tàn phế là 2% đối với bệnh nhân SM1 hoặc SM2 (hình 2) và tỉ lệ tử vong là 0,3%14,16.
Sự đa dạng trong kết quả phẫu thuật của các nghiên cứu đã được công bố, đặc biệt là SM 3 hoặc cao hơn, có thể là do sai số lựa chọn (selection bias) và sự khác biệt ở tình trạng trước mổ của bệnh nhân15. Kết quả của AVM chưa vỡ nhìn chung tốt hơn kết quả của AVM đã chảy máu hoặc đã có di chứng thần kinh trước mổ. Hơn nữa, các kết quả đã công bố cho thấy kinh nghiệm ở những trung tâm chuyên khoa và có thể không phản ánh được các nguy cơ ở các trung tâm với số lượng bệnh nhân ít hơn.
Điều trị bảo tồn hay điều trị can thiệp
Những nguy cơ của điều trị AVM não cần phải được cân bằng với những nguy cơ nếu không điều trị. Nghiên cứu ARUBA (the Randomized Trial of Unrupture Brain Arteriovenous Malformation)32 đã phân tích ngẫu nhiên 226 bệnh nhân AVM chưa vỡ để bảo tồn hoặc điều trị (xạ phẫu, nút mạch hoặc phẫu thuật), đã dừng lại sớm bởi thông cáo của viện sức khoẻ quốc gia (National Institutes of Health) bởi sự vượt quá những quan sát can thiệp. Thử nghiệm này bị chỉ trích bởi số liệu không được phân tích theo các dạng can thiệp, các yếu tố đặc biệt của bệnh nhân tiên lượng nguy cơ đi kèm với dạng can thiệp, hoặc các nguy cơ đoán trước của tình trạng vỡ dựa trên các đặc điểm của tổn thương7. Thử nghiệm xác nhận tỉ lệ vỡ hàng năm là 2,3% ở nhóm bảo tồn, song không đưa ra được kết quả phẫu thuật đối với bệnh nhân SM 1 hoặc 2, các nhóm bệnh nhân có chỉ định phẫu thuật tốt nhất14,15. Sự phản biện mạnh nhất đối với thử nghiệm này là thời gian theo dõi trung bình chỉ có 33 tháng, một khoảng thời gian rất ngắn để có thể đánh giá được nguy cơ lâu dài của tình trạng vỡ hoặc các tác động điều trị của xạ phẫu.
Lựa chọn phương pháp điều trị đối với AVM là rất phức tạp và nên được hướng dẫn bởi các đặc điểm đặc hiệu của tổn thương mạch máu (bảng 1 và 2). Phân độ Spetzler-Martin tổng kết các đặc điểm này, chúng liên quan đến kết quả có thể đạt được với mỗi phương pháp điều trị (hình 3).
AVM grade 1 hoặc 2
Trong một phân tích meta-analysis 137 nghiên cứu quan sát với 13.398 bệnh nhân và 46.314 năm-bệnh nhân theo dõi, biến chứng liên quan đến điều trị dẫn đến các tổn thương thần kinh vĩnh viễn hoặc tử vong gặp ở 7% số bệnh nhân đã điều trị phẫu thuật hoặc nút mạch và ở 5% số bệnh nhân điều trị xạ phẫu33. Bít tắc tổn thương, ghi nhận trên MRI hoặc DSA, đạt được ở 96% số bệnh nhân sau phẫu thuật, 38% ở xạ phẫu và 13% ở nút mạch đơn thuần. Dựa trên những kết quả này, phẫu thuật nhìn chung là lựa chọn tốt nhất đối với những bệnh nhân AVM có nguy cơ thấp, cụ thể là SM grade 1 hoặc 2. Ở những trung tâm với số lượng bệnh nhân mổ lớn, phẫu thuật lấy bỏ hoàn toàn hoặc làm tắc tổn thương mà không có biến chứng đạt được với phẫu thuật là trên 95% và với xạ phẫu là 70%34.
AVM grade 3
Lựa chọn phương pháp điều trị phức tạp hơn đối với AVM grade 3. Ví dụ, một số AVM grade 3 rất nhỏ, nằm ở sâu ở vùng eloquent ở não. Các dị dạng này có tĩnh mạch dẫn lưu sâu, thường đi kèm với nguy cơ chảy máu cao nếu không điều trị10. Xạ trị điều trị không có biến chứng thường được áp dụng với tổn thương grade 3, bất kể các tác nhân khác như vùng eloquent hay tĩnh mạch dẫn lưu sâu. Vì vậy, những bệnh nhân có tổn thương AVM này, đặc biệt là những bệnh nhân chưa chảy máu, nên được điều trị với xạ phẫu.
Điều trị các khối AVM grade 3 lớn hơn nằm ở vùng vỏ não eloquent hiện nay vẫn còn đang có nhiều tranh luận. Với các tổn thương chưa vỡ trong vùng này, có rất ít bằng chứng cho thấy rằng kết quả của phương pháp này tốt hơn các phương pháp bảo tồn. Tỉ lệ tàn phế sau phẫu thuật ít nhất là 15% song những nghiên cứu ca bệnh đã công bố về AVM grade 3 điều trị phẫu thuật không phản ánh chính xác các nguy cơ do sai số lựa chọn, bởi những nghiên cứu này thường loại trừ những bệnh nhân AVM lớn hoặc ở những vùng vỏ não có chứng năng34. Kết quả xạ phẫu làm tắc toàn bộ khối AVM mà khong có chảy máu sau điều trị và không có các tổn thương não vĩnh viễn, có triệu chứng liên quan đến xạ trị nhỏ hơn 50% số bệnh nhân AVM grade 3 với kích thước lớn hơn 3cm. Ngay cả khi sử dụng phương pháp nút mạch thì đầu để giảm kích thước của tổn thương, sau đó xạ phẫu, kết quả cho thấy là cũng không tốt hơn nhóm bệnh nhân không điều trị. Tuy nhiên, tuổi của bệnh nhân, các ảnh hưởng tâm lý về nguy cơ vỡ của khối AVM và mức độ nặng của các tổn thương thần kinh có thể xuất hiện sau điều trị là các yếu tố cần phải cân nhắc khi đưa ra quyết định điều trị đối với từng bệnh nhân.
Các AVM grade 3 vỡ đặc biệt nghiêm trọng bởi tỉ lệ chảy máu tái phát cao nếu không điều trị5,6. Khi chúng đi kèm với phình mạch vỡ, nguy cơ chảy máu thậm chí còn cao hơn, và can thiệp nội mạch cấp cứu để bít tắc các mạch nuôi túi phình cần phải được tiến hành. AVM vỡ mà không doc điểm chảy máu thường được cân nhắc điều trị đa mô thức, với nút mạch trước mổ, sau đó là điều trị phẫu thuật hoặc xạ phẫu.
AVM grade 4, 5 và ở thân não
Nỗ lực điều trị triệt để AVM grade 4 và grade 5 và hầu hết các AVM ở thân não- với sự loại trừ các nguy cơ chảy máu đe doạ cuộc sống và các triệu chứng thần kinh tàn phế xuất hiện dần dần, đặc biệt là ở người trẻ tuổi-nhìn chung thường có kết cục thất bại và kết quả tồi. Các nghiên cứu phẫu thuật chỉ ra rằng tỉ lệ tàn phế liên quan đến điều trị lên đến gần 50% và can thiệp nội mạch và xạ phẫu cũng thất bại trong việc điều trị các dị dạng này ở hầu hết các trường hợp34. Khi bệnh nhân có AVM grade 4 hoặc 5 và chảy máu não, điều trị can thiệp nội mạch triệu chứng được đưa ra để làm tắc một phần khối dị dạng là nguyên nhân chảy máu, hoặc điều trị nút các túi phình của động mạch nuôi, có thể làm giảm nguy cơ chảy máu về sau.
| Độ SM |
Kết quả khả quan (% bệnh nhân) |
|
| Vi phẫu thuật |
Xạ phẫu |
|
| 1 |
95 |
70 |
| 2 |
95 |
70 |
| 3 |
80 |
56 |
| 4 |
30 |
35 |
| 5 |
30 |
35 |
TÓM TẮT
Các số liệu hiện này không đủ để đưa ra một guideline về điều trị, song chúng củng cố quan điểm hầu hết bệnh nhân AVM vỡ và một số bệnh nhân AVM chưa vỡ chọn lọc nên được điều trị hơn là không điều trị. Kết quả của nghiên cứu ARUBA cung cấp một viễn cảnh khác về cách tiếp cận này; tuy nhiên, sự hạn chế của nghiên cứu, như đã nói ở trên, cần phải được cân nhắc. Các nghiên cứu so sánh tương tự có thể chỉ ra những nguy cơ biết trước đi kèm với các đặc điểm cụ thể của AVM là cần thiết. Các bệnh nhân Spetzler-Martin 1 hoặc 2 hiện nay được điều trị phẫu thuật, song xạ phẫu và can thiệp nội mạch cũng là các lựa chọn đối với một số bệnh nhân. AVM grade 4 hoặc 5 dường như tốt hơn với điều trị bảo tồn song đôi khi lợi ích từ điều trị can thiệp nội mạch một phần cũng cần cân nhắc với những tổn thương có nguy cơ chảy máu cao, chẳng hạn như phình mạch ở động mạch nuôi hoặc ở trong nidus. Các tổn thương AVM grade 3 nằm sâu và nhỏ, đặc biệt là không vỡ, nên được điều trị với xạ phẫu. Một số lựa chọn điều trị khác cũng đã được đưa ra với các tổn thương grade 3 kích thước lớn, bao gồm cả điều trị bảo tồn. Sự phức tạp của AVM khiến cho việc điều trị tổn thương này cần phải theo nhóm đa chuyên khoa và quyết định điều trị dựa trên từng bệnh nhân cụ thể.
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389