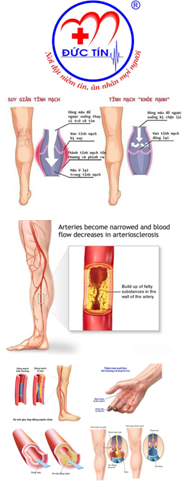
4. KHÁNG TIỂU CẦU TRONG HỘI CHỨNG ĐỘNG MẠCH VÀNH CẤP KHÔNG ST CHÊNH LÊN
Có hai chiến lược điều trị ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên là chiến lược xâm lấn (invasive strategy) và chiến lược bảo tồn (ischemia-guided strategy).
4. KHÁNG TIỂU CẦU TRONG HỘI CHỨNG ĐỘNG MẠCH VÀNH CẤP KHÔNG ST CHÊNH LÊN
Có hai chiến lược điều trị ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên là chiến lược xâm lấn (invasive strategy) và chiến lược bảo tồn (ischemia-guided strategy). Chiến lược xâm lấn chọn các bệnh nhân phù hợp để đánh giá chẩn đoán xâm lấn như chụp động mạch vành cản quang và tái thông mạch vành tùy theo sang thương trong hệ thống giải phẫu động mạch vành. Ngược lại, chiến lược bảo tồn tránh sử dụng thường quy thủ thuật xâm lấn trừ khi bệnh nhân có các triệu chứng thiếu máu cục bộ cơ tim kháng trị hoặc tái phát hoặc rối loạn huyết động. Ở cả hai chiến lược, các bệnh nhân đều cần được điều trị kháng tiểu cầu và kháng đông tối ưu.
4.1 Kháng tiểu cầu trong giai đoạn đầu nhập viện
Mặc dù có nhiều thuốc kháng tiểu cầu và kháng đông mới nhưng aspirin vẫn là nền tảng của liệu pháp kháng tiểu cầu. Nhiều con đường hoạt hóa tiểu cầu khác có thể được nhắm đến bởi các thuốc ức chế thụ thể P2Y12 của tiểu cầu gồm các thuốc tiền chất thienopyridine như clopidogrel và prasugrel cần chuyển thành các phân tử gắn kết không hồi phục với thụ thể P2Y12. Các dẫn xuất pyrimidine như ticagrelor không cần biến đổi sinh học và gắn có hồi phục với thụ thể P2Y12, ức chế hoạt hóa adenosine diphosphate tiểu cầu. Ngoài các thuốc đường uống này, thuốc ức chế thụ thể GP IIb/IIIa đường tĩnh mạch gồm abciximab, eptifibatide và tirofiban nhắm đến con đường chung cuối cùng của ngưng tập tiểu cầu. Trong thử nghiệm EARLY ACS (Early Glycoprotein IIb/IIIa Inhibition in Patients With Non-ST-Segment Elevation Acute Coronary Syndrome), bệnh nhân được phân vào nhóm bolus liều gấp đôi eptifibatide sớm, trước can thiệp động mạch vành qua da hoặc nhóm trì hoãn eptifibatide [21]. 75% bệnh nhân được điều trị clopidogrel sớm trước thủ thuật. Nguy cơ xuất huyết nặng ở nhóm eptifibatide sớm là 2,6% so với 1,8% (P = 0,02) so với nhóm tạm trì hoãn. Thử nghiệm GUSTO IV-ACS (Global Use of Strategies To Open Occluded Coronary Arteries IV - Acute Coronary Syndromes), không ghi nhận lợi ích lâm sàng của abciximab ở nhóm dân số này; các bệnh nhân với troponin dương tính có tỉ lệ tử vong 8,5% so với 5,8% ở nhóm chứng (P = 0,002) [22].
4.1.1 Aspirin
Aspirin là thuốc điều trị hàng đầu ở các bệnh nhân hội chứng động mạch vành cấp không ST chênh lên và giảm tỉ lệ nhồi máu cơ tim tái phát và tử vong. Liều nạp aspirin không có vỏ bao 162 mg đến 325 mg là điều trị kháng tiểu cầu ban đầu. Liều duy trì tiếp theo là 81 mg đến 162 mg mỗi ngày; trong một số tình huống đặc biệt, liều duy trì cao hơn đến 325 mg có thể được sử dụng. Liều thấp hơn được ưa thích và tất cả bệnh nhân được điều trị ticagrelor nên nhận chỉ 81 mg mỗi ngày. Ở một số quốc gia, các dạng aspirin liều thấp sẵn có có thể gồm 75 mg và 100 mg. Aspirin liều cao (≥ 160 mg) so với liều thấp (< 160 mg) có liên quan với tăng nguy cơ xuất huyết nhưng không cải thiện các kết cục [23]. Hầu hết thuốc kháng viêm non-steroid gắn kết có hồi phục với COX-1, cản trở ức chế bởi aspirin và COX-2 và có thể gây ra tác dụng tiền đông. Aspirin có vỏ bao nên tránh được sử dụng ban đầu vì tác dụng chậm và giảm hấp thu.
4.1.2 Ức chế thụ thể P2Y12
Có ba thuốc ức chế thụ thể P2Y12 được chấp thuận ở Hoa Kỳ để điều trị các rối loạn thiếu máu cơ tim cục bộ bao gồm hội chứng động mạch vành cấp không ST chênh lên.
4.1.2.1 Clopidogrel
Điều trị clopidogrel với aspirin ưu thế hơn đơn trị aspirin trong giảm tỉ lệ tử vong do tim mạch và nhồi máu cơ tim hoặc đột quỵ không tử vong cấp tính và trong 11 tháng sau đó. Có tình trạng tăng nhẹ các biến cố xuất huyết nặng với clopidogrel gồm tăng không có ý nghĩa xuất huyết gây tử vong và đe dọa tính mạng. Liều nạp 300 đến 600 mg được khuyến cáo. Liều nạp 600 mg ức chế tiểu cầu mạnh hơn, nhanh hơn và tin cậy hơn so với liều nạp 300 mg. Clopidogrel được sử dụng cho các bệnh nhân hội chứng động mạch vành cấp không ST chênh lên không dung nạp aspirin dựa vào một nghiên cứu ở bệnh nhân bệnh tim thiếu máu cục bộ ổn định. Khi cần, có thể ngưng clopidogrel ít nhất 5 ngày trước phẫu thuật.
4.1.2.2 Prasugrel
Con đường chuyển hóa của prasugrel tạo ra sự ức chế tiểu cầu nhanh và thích hợp hơn clopidogrel [24]. Ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên trải qua can thiệp mạch vành qua chương trình, liều nạp prasugrel 60 mg, sau đó 10 mg mỗi ngày được so sánh với liều nạp 300 mg và 75 mg clopidogrel mỗi ngày. Tổ hợp kết cục chính (tử vong do tim mạch, nhồi máu cơ tim không tử vong và đột quỵ) giảm ở các bệnh nhân sử dụng prasugrel (tỉ số nguy cơ [TSNC]: 0,81; P = 0,001). Điều này do giảm nguy cơ nhồi máu cơ tim và huyết khối trong stent và không khác biệt về tử vong. Bên cạnh tác dụng hữu ích của prasugrel là tăng có ý nghĩa xuất huyết tự phát, xuất huyết đe dọa tính mạng và xuất huyết gây tử vong ở bệnh nhân được điều trị prasugrel so với bệnh nhân sử dụng clopidogrel. Prasugrel có hại ở bệnh nhân với tiền sử tai biến mạch máu não và không có lợi ở bệnh nhân > 75 tuồi hoặc cân nặng cơ thể thấp (< 60 kg). Ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên được điều trị bảo tồn, một thử nghiệm lâm sàng ngẫu nhiên so sánh aspirin và clopidogrel hoặc prasugrel đánh giá kết cục chính gồm tử vong do nguyên nhân tim mạch, nhồi máu cơ tim hoặc đột quỵ đến 30 tháng; có tỉ lệ xuất huyết tương đương và không có lợi ích của điều trị prasugrel so với clopidogrel. Thử nghiệm ACCOAST (A Comparison of Prasugrel at the Time of Percutaneous Coronary Intervention or as Pretreatment at the Time of Diagnosis in Patients With Non–ST-Elevation Myocardial Infarction) ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên nguy cơ cao có kế hoạch chụp mạch vành sớm phát hiện rằng chiến lược điều trị prasugrel tại thời điểm phân nhóm ngẫu nhiên trước chụp mạch vành không làm giảm tổ hợp kết cục chính so với chiến lược điều trị prasugrel tại thời điểm can thiệp động mạch vành qua da; tuy nhiên, không làm tăng biến chứng xuất huyết [25]. Dựa vào cơ sở của thiết kế nghiên cứu TRITON (Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition with Prasugrel) và kết quả của thử nghiệm TRILOGY ACS (Targeted Platelet Inhibition to Clarify the Optimal Strategy to Medically Manage Acute Coronary Syndromes) và ACCOAST, prasugrel không được khuyến cáo là điều trị khởi đầu ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên. Sử dụng prasugrel ở bệnh nhân trải qua can thiệp động mạch vành qua da được đề cập ở mục 4.2.
4.1.2.3 Ticagrelor
Ticagrelor là thuốc ức chế P2Y12 gắn kết có hồi phục, đường uống với thời gian bán hủy trong huyết tương tương đối ngắn (12 giờ). So với clopiodogrel, ticagrelor có thời gian khởi phát tác dụng nhanh và thích hợp hơn vì thuốc gắn kết có hồi phục nên hồi phục chức năng tiểu cầu nhanh hơn. Liều nạp của ticagrelor đối với bệnh nhân được điều trị chiến lược xâm lấn hoặc chiến lược bảo tồn là 180 mg, sau đó duy trì 90 mg hai lần mỗi ngày. Ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên, ticagrelor làm giảm tổ hợp kết cục tử vong do nguyên nhân mạch máu, nhồi máu cơ tim hoặc đột quỵ (giảm 11,7% xuống 9,8%; TSNC: 0,84; P<0,001) [26]. Tỉ lệ tử vong cũng thấp hơn ở các bệnh nhân sử dụng ticagrelor. Mặc dù tỉ lệ xuất huyết nặng chung không tăng ở nhóm ticagrelor nhưng xuất huyết nặng và xuất huyết không liên quan thủ thuật tăng trung bình ở phân nhóm bệnh nhân không trải qua phẫu thuật bắc cầu động mạch vành (xuất huyết nặng: 4,5% so với 3,8%; P = 0,02; xuất huyết nặng không liên quan phẫu thuật: 3,1% so với 2,3%; P = 0,05); tuy nhiên không có sự khác biệt về truyền máu hoặc xuất huyết gây tử vong. Tác dụng phụ của ticagrelor bao gồm khó thở (xảy ra đến 15% bệnh nhân trong tuần đầu điều trị nhưng hiếm khi đủ nặng gây ra ngưng điều trị và nhịp chậm. Lợi ích của ticagrelor hơn clopidogrel được phát hiện ở các bệnh nhân sử dụng 75 mg đến 100 mg aspirin. Thời gian bán hủy ngắn cần điều trị hai lần mỗi ngày, có thể gây ra biến cố có hại ở bệnh nhân không tuân thủ, đặc biệt sau đặt stent. Khi cần, ticagrelor nên được ngưng ít nhất 5 ngày trước phẫu thuật. Mặc dù ticagrelor không được nghiên cứu trong trường hợp không có aspirin, việc sử dụng ở bệnh nhân không dung nạp aspirin là lựa chọn hợp lý.
4.1.3 Ức chế thụ thể GP IIb/IIIa đường tĩnh mạch
Thuốc ức chế thụ thể GP IIb/IIIa, tirofiban và eptifibatide, gắn kết có hồi phục với thụ thể GP IIb/IIIa. Do tỉ số thuốc/thụ thể cao nên truyền tiểu cầu không hiệu quả trong trường hợp xuất huyết nặng sau sử dụng eptifibatide hoặc tirofiban, và thuốc phải được lọc khỏi tuần hoàn để giảm xuất huyết. Ngược lại, với abciximab, tỉ số thuốc/thụ thể thấp nên truyền tiểu cầu có thể hiệu quả. Một số thử nghiệm lâm sàng lớn đánh giá ảnh hưởng của ức chế thụ thể GP IIb/IIIa ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên được điều trị chiến lược xâm lấn. Thử nghiệm ACUITY (Acute Catheterization and Urgent Intervention Triage Strategy) đánh giá heparin không phân đoạn so với bivalirudin có hoặc không có ức chế GP IIb/IIIa [21]. Tỉ lệ của tổ hợp kết cục thiếu máu cục bộ (tử vong, nhồi máu cơ tim, tái thông mạch vành) ở bệnh nhân đơn trị bivalirudin tương tự bệnh nhân điều trị heparin không phân đoạn và ức chế GP IIb/IIIa (9% so với 8%; P = 0,45). Ít bệnh nhân xuất huyết nặng với đơn trị bivalirudin hơn heparin cộng với ức chế GP IIb/IIIa (4% so với 7%; nguy cơ tương đối [NCTĐ]: 0,52; khoảng tin cậy [KTC] 95%: 0,40 – 0,66); P < 0,0001). Thử nghiệm ACUITY Timing đánh giá lợi ích của điều trị sớm ức chế GP IIb/IIIa so với sử dụng trì hoãn, kiểm định giả thuyết rằng điều trị sớm ức chế GP IIb/IIIa ở bệnh nhân dự định can thiệp động mạch vành qua da sẽ ưu thế hơn. Tổ hợp kết cục thiếu máu cục bộ vào 30 ngày xảy ra ở 7,9% bệnh nhân nhóm trì hoãn sử dụng so với 7,1% nhóm điều trị sớm (NCTĐ: 1,12; KTC 95%: 0,97 – 1,29; P = 0,044 đối với tính không thua kém; P = 0,13 đối với tính ưu thế) [27]. Trì hoãn thuốc ức chế GP IIb/IIIa làm giảm tỉ lệ xuất huyết nặng trong 30 ngày so với sử dụng sớm (4,9% so với 6,1%; P < 0,001). Các kết quả tương tự được báo cáo bởi các nhà nghiên cứu EARLY ACS, đánh giá điều trị sớm eptifibatide so với trì hoãn ở > 9.000 bệnh nhân hội chứng động mạch vành cấp không ST chênh lên. Tổ hợp kết cục tử vong, thiếu máu cục bộ tái phát cần tái thông mạch vành khẩn cấp hoặc biến chứng huyết khối xảy ra ở 9,3% bệnh nhân ở nhóm điều trị sớm eftifibatide so với 10% ở nhóm trì hoãn eptifibatide (tỉ số số chênh [TSSC]: 0,92; KTC 95%: 0,80 – 1,06; P = 0,23). Như trong thử nghiệm ACUITY Timing, nhóm điều trị sớm eptifibatide có tỉ lệ xuất huyết và truyền hồng cầu cao hơn có ý nghĩa.
Khuyến cáo của AHA/ACC 2014 về điều trị kháng tiểu cầu ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên trong giai đoạn đầu nhập viện [28]:
v Mức độ khuyến cáo I
-
Asprin không có vỏ bao, có thể nhai (162 mg đến 325 mg) nên được cho tất cả bệnh nhân hội chứng động mạch vành cấp không ST chênh lên càng sớm càng tốt sau khi khởi phát nếu không có chống chỉ định, và liều duy trì aspirin (81 mg/ngày đến 325 mg/ngày). (MĐCC: A)
-
Ở các bệnh nhân hội chứng động mạch vành cấp không ST chênh lên không thể sử dụng aspirin vì tăng nhạy cảm hoặc không dung nạp tiêu hóa nặng, liều nạp clopidogrel sau đó liều duy trì mỗi ngày nên được điều trị. (MĐCC: B)
-
Thuốc ức chế P2Y12 (clopidogrel hoặc ticagrelor) thêm vào aspirin nên được điều rị đến 12 tháng cho tất cả bệnh nhân hội chứng động mạch vành cấp không ST chênh lên nếu không có chống chỉ định, được điều trị chiến lược xâm lấn sớm hoặc bảo tồn:
· Clopidogrel: liều nạp 300 mg hoặc 600 mg, sau đó 75 mg mỗi ngày (MĐCC: B)
· Ticagrelor: liều nạp 180 mg, sau đó 90 mg hai lần mỗi ngày (MĐCC: B)
♦ Mức độ khuyến cáo IIa
1. Ticagrelor được ưu tiên sử dụng hơn clopidogrel để điều trị ức chế P2Y12 ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên trải qua chiến lược xâm lấn sớm hoặc bảo tồn (MĐCC: B)
♦ Mức độ khuyến cáo IIb
1. Ở bệnh nhân hội chứng động mạch vành cấp không ST chênh lên với chiến lược xâm lấn sớm và kháng tiểu cầu kép, có đặc điểm nguy cơ trung bình/cao (như troponin dương tính), thuốc ức chế glycoprotein IIb/IIIa có thể được xem xét là một phần của liệu pháp kháng tiểu cầu. Các chọn lựa ưu tiên là eptifibatide hoặc tirofiban. (MĐCC: B)
Theo timmachhoc.vn
PK Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389