1. Mở đầu
Các khuyến cáo được liệt kê trong hướng dẫn thực hành lâm sàng này, được dựa trên cơ sở bằng chứng được đưa ra bất cứ khi nào có thể.
Một nghiên cứu ban đầu bao gồm các tài liệu có nguồn gốc từ các nghiên cứu liên quan đến con người, được xuất bản bằng tiếng Anh và được lập chỉ mục trong MEDLINE (thông qua PubMed), EMBASE, Thư viện Cochrane, Cơ quan Nghiên cứu và Chất lượng Y tế và các cơ sở dữ liệu được lựa chọn khác có liên quan đến được thực hiện từ tháng 4 năm 2016 đến tháng 9 năm 2016. Các từ tìm kiếm chính gồm, nhưng không giới hạn, những điểm sau: đột tử tim (SCD), nhịp nhanh thất (VT), rung thất (VF), các co bóp thất sớm (PVC), máy khử rung tim có thể cấy, áo khử rung tim có thể mặc và triệt phá qua catheter (catheter ablation). Các nghiên cứu bổ sung có liên quan được công bố vào tháng 3 năm 2017, trong quá trình soạn thảo hướng dẫn, cũng đã xem xét các bản soạn thảo và thêm vào các bảng bằng chứng khi thích hợp.
Các bảng bằng chứng cuối cùng được đưa vào phần Bổ sung Dữ liệu Trực tuyến (http://circ.ahajournals.org/lookup/suppl/doi:10.1161/CIR.0000000000000549/-/DC2) và tóm tắt các bằng chứng được sử dụng các ban soạn thảo để xây dựng các khuyến cáo. Ngoài ra, ủy ban biên soạn đã xem xét các tài liệu liên quan đến loạn nhịp thất và đột tử (SCD) trước đây do ACC, AHA và Hội Nhịp tim (HRS) xuất bản. Tài liệu tham khảo được lựa chọn và xuất bản trong tài liệu này là đại diện và không bao gồm tất cả.
Chúng tôi tóm tắt toàn văn Hướng dẫn này và xin trân trọng giới thiệu với các đồng nghiệp trong nhiều kỳ của Chuyên đề Tim Mạch Học.
2. Dịch tễ học
2.1.Các khái niệm chung
Rối loạn nhịp thất (VA) ở bảng 5 gồm một phổ phạm vi từ phức bộ thất sớm (PVC) đến rung thất (VF), có biểu hiện lâm sàng phạm vi từ hoàn toàn không có triệu chứng đến ngừng tim. VA nguy hiểm đến tính mạng nhất đươc kết hợp với bệnh tim thiếu máu cục bộ, đặc biệt ở người lớn tuổi (1). Nguy cơ của VA và SCD thay đổi ở các quần thể cụ thể với các trạng thái tim nền khác nhau và với bệnh sử gia đình và các biến thể di truyền chuyên biệt, các biến thể này có ý nghĩa quan trọng cho việc nghiên cứu và áp dụng điều trị.

* Định nghĩa của thuật ngữ này có thể khác nhau giữa các ấn phẩm. Tham khảo đăng lục cho định nghĩa được sử dụng trong tài liệu này. AV chỉ nhĩ thất; ICD chỉ máy khử rung tim có thể cấy, IHD chỉ bệnh tim thiếu máu cục bộ, NSVT chỉ nhịp nhanh thất tạm thời; SCA chỉ ngừng tim đột ngột, SCD chỉ đột tử do tim; VA chỉ rối loạn nhịp thất; VF chỉ rung thất; và VT chỉ nhịp nhanh thất.
2.1.1. VT tạm thời và các phức hợp thất sớm
Các phức hợp thất sớm (PVCs) thông thường và tăng lên theo tuổi. Mặc dù PVCs được nhận thấy ở quần thể quân đội khỏe mạnh chỉ khoảng 0.6% ở những người 50 tuổi (5) trên ECGs 12 chuyển đạo, theo dõi dài hạn hơn cho thấy PVCs ở khoảng 50% ở tất cả mọi người có hoặc không có bệnh tim (6). Sự có mặt của PVCs trong 2 phút theo dõi ở bệnh nhân trung niên trong nghiên cứu ARIC (Nguy cơ Xơ vữa động mạch Trong Cộng đồng: Atherosclerosis Risk In Communities) có liên quan đến tăng nguy cơ cả hai biến cố bệnh tim thiều máu cục bộ và tử suất, có hoặc không có bệnh tim thiếu máu cục bộ hiện hành (7, 8). Trong quần thể nói chung, PVC thường xuyên, được định nghĩa khi có ít nhất 1 PVC trên điện tim 12 chuyển đạo hoặc > 30 PVCs / giờ, có liên quan đến tăng nguy cơ tim mạch và tăng tỷ lệ tử vong (9). Trong một nghiên cứu từ Đài Loan ở bệnh nhân không có VT dai dẳng hoặc bệnh cấu trúc tim có theo dõi Holter liên tục 24h để đánh giá lâm sàng, PVCs đa ổ có liên quan đến tăng nguy cơ tử vong và các kết cục tim mạch xấu không tử vong (10). Trong cùng một quần thể, nhịp nhanh thất tạm thời (NSVT) liên quan độc lập với nguy cơ tử vong và các kết cục tim mạch bất lợi khác, gồm đột quỵ ((11). Một mối liên kết của PVC với nguy cơ đột quỵ tăng lên cũng đã nhận thấy trong quần thể ARIC (8).
Do một số nghiên cứu cho thấy mối liên hệ của PVC với các kết cục bất lợi, việc phát hiện PVCs, đặc biệt nếu đa ổ và thường xuyên, thường được coi là một yếu tố nguy cơ đối với các kết cục tim mạch bất lợi và những bệnh nhân này thường được đánh giá để đảm bảo rằng họ không có các tình trạng cơ bản ví dụ, bệnh tim thiếu máu cục bộ, rối loạn chức năng tâm thất trái [LV] đảm bảo điều trị tiếp theo để giảm nguy cơ. PVC và NSVT ở bệnh nhân bị bệnh tim mạch thường gặp và có liên quan đến kết cục bất lợi (12,13). Trong nghiên cứu CAST (Thử nghiệm ức chế Rối loạn Nhịp Tim), điều trị bệnh nhân sau nhồi máu (MI) đã nhận đươc các thuốc chống loạn nhịp (ví dụ: flecainide, encephalic, moricizine) làm tăng nguy cơ tử vong mặc dù ức chế được VA (14, 15). Điều trị PVC bằng các thuốc chống loạn nhịp không làm giảm tỷ lệ tử vong, ở dân số sau MI, điều trị với các thuốc block kênh natri class I (ví dụ quinidine, flecainide) làm tăng nguy cơ tử vong (15, 16). Tương tự như vậy, ở những bệnh nhân có LVEF giảm, class I, các thuốc chặn kênh natri và d-sotalol làm tăng nguy cơ tử vong (16, 17). Thuốc chẹn beta, thuốc chẹn kênh calcium nondihydropyridine và một số thuốc chống loạn nhịp có thể làm giảm triệu chứng hồi hộp (18).
PVCs xuất hiện trong quá trình test gắng sức có nguy cơ tử vong cao (19). Trong 1 nghiên cứu, PVCs xuất hiện trong quá trình phục hồi là một yếu tố tiên đoán tử vong mạnh mẽ hơn so PVCs xuất hiện lúc gắng sức (20). Tuy nhiên, PVCs phổ biến ở các vận động viên đã được đào tạo hay có hồi hộp, ở họ không đưa đến làm tăng nguy cơ tử vong trên cơ sở các nghiên cứu ở các thành viên nhỏ vận động viên, ít nhất ở họ không có các bất thường về tim mạch khác (21, 22). PVC phức tạp có thể không đại diện cho một phát hiện lành tính ở vận động viên có độ bền dẽo dai. Nghiên cứu điện sinh lý có thể cần thiết để đánh giá nguy cơ rối loạn nhịp (22). Các PVCs rất thường xuyên, > 10,000 đến 20.000 PVCs mỗi ngày, có thể kết hợp với giảm chức năng LV ở một số bệnh nhân có thể hồi phục khi kiểm soát các PVCs, được gọi là bệnh cơ tim do PVC gây ra (23, 24). (Xem phần 8.5 Bệnh cơ tim do PVC tạo ra). Rất hiếm khi, các PVC tự phát từ đường thoát có thể khởi khích VA ác tính ở các bệnh nhân không có bệnh cầu trúc tim (25, 26).
2.1.2. VT và VF trong quá trình hội chứng động mạch vành cấp (ACS)
Khoảng một nửa số bệnh nhân ngừng tim ngoài bệnh viện với nhịp đầu tiên được xác định là VF và họ sống sót đến nhập viện có bằng chứng nhồi máu cơ tim cấp (AMI) (27). Trong tất cả các trường hợp ngừng tim ngoài bệnh viện, > 50% sẽ có tổn thương động mạch vành đáng kể trên chụp động mạch vành cấp (27). Trong số bệnh nhân nhập viện với AMI, 5% đến 10% có VF hoặc VT dai dẳng trước khi đến bệnh viện, 5% khác sẽ có VF hoặc VT dai dẳng sau khi đến bệnh viện, hầu hết trong vòng 48 giờ kể từ khi nhập viện. Một nghiên cứu ở những bệnh nhân ACS ST không chênh lên được thực hiện catheter tim trong phạm vi 48h đã tìm thấy VT/VF ở 7,6% bệnh nhân, trong đó 60% các biến cố này trong vòng 48 giờ sau khi nhập viện (28). Nhịp thất bị động gia tăng (Accelerated idioventricular rhythm) là loạn nhịp thông thường ở các bệnh nhân có AMI, gồm các bệnh nhân MI ST chênh lên trải qua can thiệp mạch vành qua da tiên phát (PCI). Nhịp thất bị động gia tăng liên quan mật thiết hơn với mức độ nhồi máu so với tự tái tưới máu (29).
VA dai dẳng xuất hiện trong trạng thái ACS VT đa hình hoặc VF thường nhiều hơn so với VT đơn hình. Các yếu tố nguy cơ đối với VT / VF gồm tăng huyết áp trước, MI trước, sự thay đổi đoạn ST tại thời điểm biểu hiện và bệnh phổi tắc nghẽn mãn tính (30). Một nghiên cứu trên toàn quốc của Đan Mạch đã phát hiện ra 11,6% bệnh nhân có MI ST chênh lên đã được thực hiện PCAI có VF trước khi PCI, và VF đã liên quan đến tiêu thụ alcohol, đau ngực trước nhồi máu, khu vực nhồi máu phía trước và tắc mạch vành hoàn toàn trong thời gian chụp mạch vành (31). Trong một nhóm chọn lọc các bệnh nhân trải qua PCI tiên phát trong nghiên cứu lâm sàng, 5,7% đã phát triển VT dai dẳng hoặc VF, với hai phần ba các biến cố này xảy ra trước khi kết thúc catheter, và 90% trong vòng 48 giờ kể từ khi làm thủ thuật. VT hoặc VF sau khi PCI tiên phát có liên quan đến huyết áp thấp hơn, tần số tim cao hơn, dòng mạch vành không tốt khi kết thúc thủ thuật, và sự thoái lui của ST chênh lên không hoàn toàn (32). Điều quan trọng, ngược lại với một số nghiên cứu trước đó, VT hoặc VF bất cứ lúc nào cũng có nguy cơ tử vong cao hơn đáng kể trong vòng 90 ngày. VT hoặc VF trễ (sau 48 giờ ở bệnh viện) được kết hợp với nguy cơ tử vong cao hơn so với VT hoặc VF sớm (trong vòng 48 giờ kể từ khi ở bệnh viên) (33).
2.1.3. VT dai dẳng và VF Không Kết hợp Với Hội chứng mạch vành cấp (ACS)
Bệnh nhân bị bệnh tim cấu trúc có nguy cơ tăng lên cho VT dai dẳng và VF. VT dai dẳng không liên quan với ACS thường là đơn hình, thường do vào lại liên quan đến sẹo, nhưng nó có thể thoái hóa thành VF (34). Nguy cơ và yếu tố dự báo của VT đối với bệnh nhân mắc bệnh tim cấu trúc phụ thuộc vào type, mức độ nghiêm trọng và thời gian của bệnh tim cấu trúc, tăng lên cùng với mức độ nghiêm trọng của rối loạn chức năng tâm thất và hiện diện của HF có triệu chứng. VT đơn hình xuất hiện khi không có bệnh tim cấu trúc thường được cho là VT nguyên phát và thường do ổ tự động ở khu vực đặc trưng, dẫn đến các hình dáng điện tâm đò điển hình. VT đa hình và VF xảy ra khi không có bệnh tim cấu trúc hiếm gặp và có thể do bệnh kênh của tim (35, 36), hội chứng QT do thuốc gây ra (36), hoặc có thể nguyên phát (37, 38).
2.2. Đột tử tim (SCD)
2.2.1. Tỷ lệ SCD
Ngừng tim đột ngột (SCA) và kết quả phổ biến nhất của nó, SCD, tạo ra vấn đề lớn về sức khỏe cộng đồng, chiếm khoảng 50% số ca tử vong do tim mạch (1, 39), với ít nhất 25% các các biến cố tim có triệu chứng đầu tiên (1, 40, 41). Ngoài ra, các phân tích về mức độ SCD còn hạn chế, một phần do phạm vi ước lượng về nguy cơ trên cơ sở các phương pháp dịch tễ học khác nhau (42). Trong khoảng 20 đến 30 năm qua, SCD đã gây ra khoảng 230.000 đến 350.000 trường hợp tử vong mỗi năm ở Hoa Kỳ, với khoảng 450.000, tùy thuộc vào các phương pháp dịch tễ học, nguồn số liệu và các tiêu chí đưa vào (41, 43). Thấp nhất trong các cực điểm này đến từ ngoại suy tư liệu quốc gia từ các chương trình khu vực đặc biệt, trong khi tần số cao nhất gồm các nguyên nhân không phải tim của đột tử chẳng hạn như tắc phổi hoặc xuất huyết nội sọ. Số lượng trung bình phần lớn dựa trên các nghiên cứu xác nhận tử vong đòi hỏi mã gồm bệnh tim thiếu máu cục bộ.
Bản cập nhật số liệu thống kê tim mạch từ AHA năm 2017 ước tính tổng gánh nặng hàng năm của ngừng tim ngừng ngoài bệnh viện là 356.500 (44). Thêm 209.000 ngừng tim trong bệnh viên xuất hiện hàng năm (45). Trong số nhóm ngừng tim ngoài bệnh viện, khoảng 357.000 biến cố khởi kích phản ứng cấp cứu khẩn cấp, với 97% xảy ra ở người lớn > 18 tuổi.
Số liệu thống kê về sự sống sót đối với ngừng tim ngoài bệnh viện còn chưa thỏa mạn, với tần số tất cả sống sót được tính toán 10% (44). Trong số dưới phân nhóm 70% số trường hợp ngừng tim ngoài bệnh viện xảy ở nhà, tỉ lệ sống sót 6%. Các kết quả được báo cáo tốt nhất từ các khu vực với đăp ứng hồi sức cấp có thể thấy được mang tính cộng đồng và được phát triển cao, cùng với sự kết hợp của khu vực công cộng của ngừng tim, các nhân chứng bên cạnh sẵn sàng cung cấp CPR, người đáp ứng đầu tiên đến nhanh, nhịp có thể được sốc khi tiếp xúc khởi đầu, có thể sử dụng máy khử rung tự động ngoài (automated external defibrillators: AEDs), và có thể lợi từ hội sức tim phổi được hướng dẫn từ xa (CPR) (46, 47). Sự sống sót khi xuất viện sau khi ngừng tim ở bệnh viện ước tính 24% (48). Trong tất cả các trạng thái, tính toán sống sót biểu hiện tốt hơn khi nhịp được các người phản ứng có thể đánh sốc (VF, VT vô mạch), so với hoạt động điện vô mạch hoặc vô tâm thu (49). Mặc dù sự gia tăng rõ ràng về tần suất hoạt động điện vô mạch hoặc vô tâm thu có thể do đến trễ hơn của chăm sóc y tế, giảm đi trong tỷ lệ nhịp có khả năng sốc cũng đã được bổ xung, một phần đưa đến cải thiện trong chẩn đoán và điều trị bệnh tim câu trúc (40).
2.2.2. Quần thể dưới nhóm và dự báo nguy cơ
Dự báo nguy cơ đối với SCA và SCD là phức tạp. Phân tích nguy cơ được chia thành 2 loại chính: dự báo dân số nguy cơ và dự báo nguy cơ cá nhân (41, 50). Các dấu hiệu dịch tễ thông thường cung cấp cái nhìn sâu về xác suất cho sự phát triển của bệnh thiếu máu cục bộ trong phạm vi nhóm người chung, nhưng kiểm tra và xác nhận đầy đủ hồ sơ về phân tầng nguy cơ SCA của các cá thể trong dân cư nói chung hiện không tồn tại. Thách thức của việc xác định nguy cơ SCA ở các cá thế xuất phát từ mô hình quẩn thể được đặc trưng bằng các số lượng các biến cố lớn được làm giảm đi việc đưa vào mẫu số rất lớn (Hình 1). Dân số tổng thể có thể được phân nhóm thành các loại dựa trên sự lồng ghép tuổi, sự hiện diện và mức độ bệnh tật, và xác định các phân nhóm nhỏ, nguy cơ cao trong phạm vi quần thể mẫu chung lớn.
Tuổi tăng lên là một yếu tố dự báo mạnh mẽ cho SCA, nhưng không phải tuyến tính. Nguy cơ trong dân số nói chung, theo thời gian, bắt đầu từ 35 tuổi được ước tính là 1 / 1000 dân mỗi năm, tăng từ nguy cơ <1000 ở cuối của phổ đó, trẻ hơn đến nguy cơ cao hơn ở người cao tuổi (41). Tuy nhiên, phân tích nguy cơ suốt đời của SCD, bắt nguồn từ dữ liệu Framingham, cho thấy tỷ lệ SCD giảm trong những năm sau, đặc biệt ở những người > 75 tuổi (51). Dữ liệu cũng cho thấy SCD là phổ biến hơn ở nam giới so với nữ ở tất cả các nhóm lứa tuổi. Ngược lại, dân số trẻ em, vị thành niên và người trưởng thành trẻ có nguy cơ tổng cộng hàng năm 1 / 100.000, và có một chút nguy cơ SCD cao hơn ở cuối của khoảng tuổi trẻ hơn (41). Khoảng dao động liên quan đến tuổi tác, từ giữa 20 đến 35 đến 40 tuổi, được đặc trưng bằng gia tăng lên dốc trong nguy cơ của nhóm tuổi thanh niên đến nhóm tuổi trung niên, tương ứng với sự xuất hiện của bệnh tim thiếu máu cục bộ.
Mặc dù bệnh thiếu máu cục bộ vẫn là nền phổ biến nhất liên quan đến SCD, nhưng tỉ lệ mắc bệnh tim thiếu máu cục bộ - đột tử tim liên quan dường như đã giảm (52), với các dạng bệnh cơ tim khác nhau liên quan đến xơ cơ tim và tăng phì đại thất trái (LV) (53). Ngoài ra, xu hướng theo thời gian đã gợi ý bệnh nhân ngừng tim ngoài bệnh viện được nhập viện sống tại bệnh viện đang trở nên có khả năng nhiều hơn để có một trắc đồ lâm sàng nguy cơ cao, khi được đối lại với bệnh biểu hiện (54). Quần thể trẻ hơn - trẻ em, thanh thiếu niên, và người lớn trẻ - đã bị ảnh hưởng do môt loạt các rối loạn biểu hiện sớm hơn trong cuộc đời, gồm rối loạn di truyền cấu trúc và các bệnh kênh, viên cơ tim, bệnh tim bẩm sinh, và các rối loạn hiếm gặp khác (43). Trong khoảng thời gian chuyển tiếp, từ giữa những năm 20 đến giữa thập niên 30, nguyên nhân gây SCA và SCD gồm tỷ lệ bệnh di truyền thấp hơn và tỷ lệ bệnh thiếu máu cục bộ tăng lên (>40% trường hợp) (43).
Mặc dù tiến bộ nhỏ đã được đưa ra trong dự báo nguy cơ của SCA và SCD, thách thức lớn nhất là xác định các phân nhóm nguy cơ cao tương đối nhỏ ẩn trong phạm vi các quần thể lớn do người chưa biết vào 2 tháng 11 năm 2017 không được nhận biết bệnh nhưng có nguy cơ cao SCA khi biến cố tim đầu tiên của họ (Hình 1)
Hình 1A. SCD Tần suất và Các Biến cố Toàn bộ
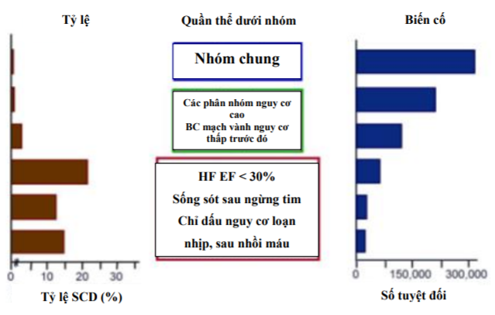
EF chỉ phân suất tống máu; và SCD: đột tử tim. BC: biến cố. HF: suy tim
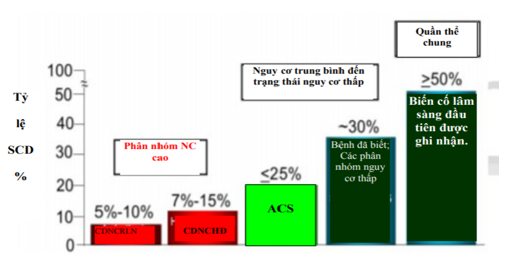
Hình 1B. SCD và các phần lâm sàng
SCD chỉ đột tử tim. CDNCRLN: chỉ dấu nguy cơ rối loạn nhịp. CDNCHĐ: chỉ dấu nguy cơ huyết động. ACS: Hội chứng mạch vành cấp. NC: nguy cơ.
Theo timmachhoc.vn
PK Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389