Chẩn đoán phân biệt nhịp nhanh
Nhịp nhanh phức bộ QRS hẹp (≤120 ms)
Các phức hợp QRS hẹp là do kích hoạt nhanh các tâm thất thông qua hệ thống His – Purkinje (HPS), điều này cho thấy nguồn gốc của rối loạn nhịp tim nằm ở trên hoặc trong phạm vi bó His. Tuy nhiên, việc kích hoạt sớm bó His có thể xẩy ra trong VT vùng vách cao, do đó gây ra phức hợp QRS hẹp tương đối (110 -140 ms). [44]
Chẩn đoán phân biệt điện tâm đồ
Trong trường hợp không có ECG được ghi nhận trong nhịp nhanh, ECG 12 chuyển đạo ở nhịp xoang có thể cung cấp các manh mối để chẩn đoán SVT và nên được xem xét kỹ lượng cho bất kỳ sự bất thường nào. Sự hiện diện của kích thích sớm ở một bệnh nhân có tiền sử đánh trống ngực thường xuyên thường gợi ý AVRT. Sự vắng mặt của kích thích sớm rõ ràng không loại trừ chẩn đoán AVRT, vì nó có thể là do do đường phụ (AP) ẩn, dẫn truyền chỉ theo đường ngược hoặc đường không điển hình (Mahaim), tiềm ẩn ở nhịp xoang.
ECG được thực hiện trong nhịp tim nhanh rất hữu ích trong chẩn đoán hiệu quả SVT, mặc dù điều này có thể không dẫn đến chẩn đoán cụ thể. [45] Nó có thể không có khả năng ở những bệnh nhân có thời gian đánh trống ngực rất ngắn hoặc không thường xuyên.
Khởi đầu và kết thúc nhịp nhanh
Sự kéo dài đột ngột của khoảng PR xảy ra trong AVNRT điển hình sau một nhắt bóp ngoại vị nhĩ. Một AT cũng có thể được bắt đầu bằng một nhắt bóp ngoại vị nhĩ, nhưng không phụ thuộc vào sự kéo dài PR rõ rệt. AT tự động, ổ được đặc trưng bằng gia tăng từ từ (hiện tượng hâm nóng: warm up phenomenon) sau đó là giảm dần (hiện tượng lạnh xuống: cool down phenomenon), [46] và cũng có thể không liên tục với sự gián đoạn ngắn bằng nhịp xoang. Nhịp nhĩ sớm hoặc thất sớm có thể khởi kích AVRT. Các phức hợp tâm thất sớm là một tác nhân phổ biến của AVNRT không điển hình, nhưng hiếm khi gây ra AVNRT điển hình và chỉ AT đặc biệt.
Sự đều đặn của chiều dài chu kỳ nhịp nhanh
Cần đánh giá tính đều đặn của khoảng RR (Hình 1). Nhịp tim nhanh không đều có thể đại diện cho AT ổ hoặc AT đa ổ, AF ổ và cuồng nhĩ có dẫn truyền AV thay đổi. Đôi khi có thể tim thấy các mô hình bất thường đôi khi có thể được tìm thấy, chẳng hạn như trong cuồng nhĩ được dẫn truyền với chu kỳ Wenckebach. Rối loạn nhịp tim không đều, chẳng hạn như AT đa ổ, biểu hiện điển hình các hình thái sóng P thay đổi, các khoảng PP, RR và PR thay đổi. Cuồng nhĩ có thể có dẫn truyền AV cố định và biểu hiện như nhịp nhanh đều, và thậm chí AF có thể xuất hiện gần như đều khi rất nhanh. Nhịp nhanh vào lại, cho dù các vào lại lớn hoặc nhỏ, thường là đều. Nhịp tim nhanh không liên tục có thể được gọi là nhịp tim nhanh qua bộ nối vĩnh viễn (PJRT), AT ổ, hoặc, hiếm khi, AVNRT không điển hình. Chiều dài chu kỳ (CL) thay đổi luân phiên (còn gọi là RR thay đổi luân phiên) có thể được nhìn thấy trong AVNRT, nhưng những thay đổi này <15% chiều dài chu kỳ nhịp nhanh.[47] Nếu không đều vượt quá 15% của CL, nhiều khả năng rối loạn nhịp ổ.[48] Các QRS thay đổi luân phiên là hiện tượng hiếm gặp ở các SVT chậm, có thể không liên quan đến các thay đổi luân phiên của CL và đã được mô tả khởi đầu với AVRT.[49,50] Tuy nhiên, điều này có thể được nhìn thấy trong bất kỳ SVT nhanh nào. [51]
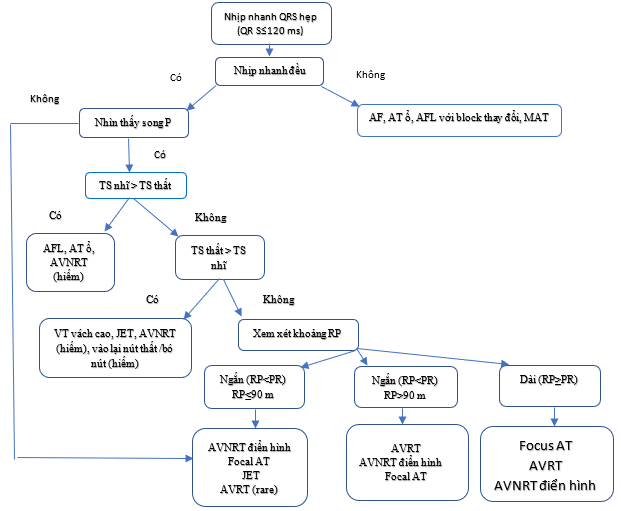
Hình 1. Chẩn đoán phân biệt của nhịp nhanh QRS hẹp. Cần ghi lại sóng P ngược bằng cách lấy Điện tâm đồ 12 chuyển đạo, nếu cần, sử dụng các chuyển đạo Lewis hoặc thậm chí là một chuyển đạo thực quản được nối với một chuyển đạo tiền thân (V1) bằng cách sử dụng kẹp cá sấu. Ngưỡng 90ms là một số khá tùy ý được sử dụng để đo điện tâm đồ bề mặt nếu có thể nhìn thấy sóng P và dựa trên dữ liệu hạn chế. Trong phòng thí nghiệm điện sinh lý, giới hạn của khoảng thất nhĩ là 70ms. Nhịp nhanh bộ nối lạc chỗ cũng có thể xuất hiện với sự phân ly nhĩ thất.
AF = rung tâm nhĩ; AT = nhịp nhanh nhõ; AV = nhĩ thất; AVNRT = nhịp nhanh vào lại nút nhĩ thất; AVRT = nhịp nhanh vào lại nhĩ thất; JET = nhịp nhanh bộ nối lạc chỗ; RP = khoảng RP; VT = nhịp nhanh thất. TS= tần số.
Thay đổi trong chiều dài chu kỳ tâm thất (CL) được đi trước bằng sự thay đổi ở chiều dài chu kỳ nhĩ được nhìn thấy trong AT hoặc AVNRT không điểu hình. Thay đổi trong CL thất đi trước thay đổi trong CL nhĩ liên tiếp ủng hộ AVNRT điển hình hoặc AVRT. [47,52] Một khoảng thất nhĩ cố định (VA) trong sự hiện diện của các khoảng RR biến đổi loại trừ AT. [45]
Liên hệ P/QRS
Theo mối quan hệ P / QRS của chúng, các SVT được phân loại là có khoảng thời gian RP ngắn hoặc dài. Các SVT RP ngắn là những SVT có khoảng thời gian RP ngắn hơn một nửa khoảng thời gian RR nhịp nhanh, trong khi các SVT RP dài hiển thị RP≥PR (Hình 1). Hiếm khi, ghi lại sóng U trong AVNRT điển hình có thể mô phỏng nhịp tim nhanh RP dài. [53]
Trên EPS, khoảng VA rất ngắn (≤70 ms) thường biểu thị AVNRT điển hình, hoặc ít gặp trong AT ổ, nhưng cũng đã được báo cáo trong AVRT. [54] Đối với các phép đo ECG bề mặt, khoảng thời gian giới hạn 90 ms đã được chứng minh là hữu ích và có thể được sử dụng nếu có thể nhìn thấy sóng P, [55] nhưng dữ liệu về các phép đo RP thực tế trong các các type SVT khác nhau là hiếm gặp.
Các sóng P tương tự như sóng xoang bình thường gợi ý nhịp xoang nhanh phù hợp hoặc không phù hợp, nhịp nhanh vào lại nút xoang, hoặc AT ổ phát sinh gần nút xoang. Các sóng P khác với sóng trong nhịp xoang và được dẫn với khoảng PR bằng hoặc dài hơn PR trong nhịp xoang, thường thấy trong AT ổ. Trong AT, dẫn truyền đến tâm thất có thể nhanh (1:1) hoặc chậm (3:1 hoặc 4:1). Khả năng cuồng nhĩ với dẫn truyền 2:1 cũng nên được xem xét nếu tốc độ tâm thất trong SVT là ∼150 b.p.m., vì hoạt động của tâm nhĩ thường là 250 – 330 b.p.m. Với sự hiện diện của thuốc chống loạn nhịp trong tình huống này, việc hạ thấp nhịp nhĩ có thể dẫn đến nhịp thất cao hơn trong trường hợp không có block nút AV.
Trong trường hợp dẫn truyền ngược tương đối chậm cho phép xác định sóng P ngược, hoạt động lệch hướng r giả ở chuyển đạo V1 và sóng S giả ở các chuyển đạo dưới thường gặp hơn trong AVNRT điển hình hơn so với AVRT hoặc AT. [56,57] Các tiêu chí này đặc hiệu (91-100%) nhưng độ nhạy cảm khiêm tốn (tương ứng 58 và 14%). [56] Sự khác biệt về khoảng RP trong chuyển đạo V1 và III > 20 ms cũng là dấu hiệu của AVNRT thay vì AVRT do đường vách sau. [57] Sự hiện diện của một QRS có chẽ (notch) ở chuyển đạo aVL cũng đã được tìm thấy là một tiêu chí đáng tin cậy cho thấy AVNRT, [58] trong khi r giả ở aVR đã được chứng minh là có độ nhạy và độ đặc hiệu cao hơn so với r giả trong V1 để chẩn đoán AVNRT điển hình. [59] Tuy nhiên, trong tất cả các nghiên cứu được tham chiếu, các trường hợp AT hoặc AVNRT không điển hình bị hạn chế hoặc hoàn toàn không có.
Block hoặc phân ly AV trong nhịp tim nhanh QRS hẹp thường không được nhìn thấy, nhưng nó loại trừ AVRT vì cả hai nhĩ và thất là một phần của vòng chu kỳ. Sự phát triển của block nhánh (BBB) trong SVT cũng có thể hữu ích trong việc chẩn đoán AVRT. BBB dọc theo đến AP có thể dẫn đến kéo dài CL do kéo dài VA, do nhánh tâm thất của mạch bị kéo dài bằng cách dẫn truyền qua vách liên thất từ dẫn truyền nhánh bó. [60] Tuy nhiên, cần lưu ý rằng việc kéo dài khoảng VA có thể không nhất thiết dẫn đến việc kéo dài CL, do sự chuyển đổi điện thế của dẫn truyền xuôi từ chậm sang đường nhanh của đường nút AV.
Các thủ pháp phế vị và adenosine
Thủ pháp cường phế vị (như massage xoang động mạch cảnh) và tiêm adenosine có thể giúp chẩn đoán lâm sàng, đặc biệt trong các tình huống ECG trong quá trình nhịp nhanh không rõ ràng. Các đáp ứng có thể xảy ra đối với các thủ pháp phế vị và adenosine được thể hiện trong Bảng 8 và Hình 2.
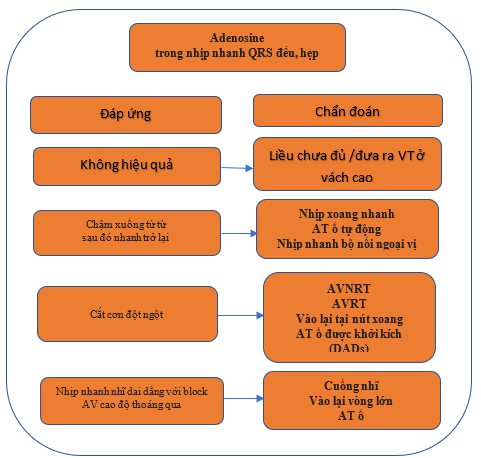
Hình 2. Đáp ứng của nhịp nhanh phức bộ hẹp với adenosine. AT = nhịp nhanh nhĩ; AV = nhĩ thất; AVNRT = nhịp nhanh vào lại nút nhĩ thất; AVRT = nhịp nhanh vào lại nhĩ thất; DADs = chậm trễ sau khử cực; VT = nhịp nhanh thất.
Bảng 8. Khả năng đáp ứng của nhịp nhanh QRS hẹp với thủ pháp phế vị và adenosine.
| (1). Làm chậm dẫn truyền AVN và gây ra block AV không liên tục. Do đó, hoạt động điện tâm nhĩ có thể được bộc lộ, cho thấy sóng P phân ly (AT ổ, cuồng nhĩ hoặc sóng AF).
(2). Giảm tạm thời tần số nhĩ của nhịp nhanh tự động (AT ổ, nhịp nhanh xoang và JET). (3). Cắt nhịp nhanh. Điều này có thể xảy ra bằng cách làm gián đoạn vòng vào lại trong AVNRT và AVRT bằng cách tác động lên AVN là một phần của mạch. Hiếm gặp hơn, nhịp nhanh vào lại tại nút xoang và AT do hoạt động khởi kích có thể làm chậm xuống và cắt cơn. (4). Không có tác dụng trong một số trường hợp. |
AF = rung nhĩ; AT = nhịp nhanh nhĩ; AV = nhĩ thất; AVN = nút nhĩ thất; AVNRT = nhịp mhanh vào lại nút nhĩ thất; AVRT = nhịp nhanh vào lại nhĩ thất; JET = nhịp nhanh bộ nối ngoại vị.
Cắt cơn rối loạn nhịp tim với sóng P sau phức hợp QRS cuối cùng rất khó xảy ra ở AT, và phổ biến nhất trong AVRT và AVNRT điển hình. Cắt cơn với phức hợp QRS thường thấy trong AT, và có thể trong AVNRT không điển hình. Adenosine không làm gián đoạn các ATs vào lại vòng lớn (MRAT).[61] VT bó nhanh, đặc biệt là verapamil- nhưng không nhạy cảm với adenosine. Hầu hết các VT, trái ngược với SVT, không đáp ứng với xoa xoang động mạch cảnh, nhưng một QRS VT hẹp bắt nguồn từ nhánh bó bên trái và cắt cơn với xoa xoang động mạch cảnh đã được báo cáo.
Theo timmachhoc.vn
Pk Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389