Trong xử trí đái tháo đường típ 2, bác sĩ điều trị phải cân nhắc giữa nguy cơ và lợi ích khi lựa chọn phương pháp điều trị. Nhìn chung, biến cố bất lợi liên quan đến điều trị đái tháo đường típ 2 (bao gồm SGLT2i, ức chế DPP4, GLP-1RA, met- formin, insulin và sulfonylureas) là hạ đường huyết, tăng cân, nhiễm trùng, nôn ói và các biến cố trên dạ dày ruột[61]. Thu thập các dữ liệu về tính an toàn dài hạn vẫn đang được tiếp tục thực hiện.
HẠ ĐƯỜNG HUYẾT, TĂNG CÂN VÀ CÁC BIẾN CỐ BẤT LỢI CHÍNH KHÁC
Sulfonylureas có hồ sơ an toàn tốt vì tính lâu đời của nó (hơn 60 năm)[62]. Bởi vì cơ chế của nó là kính thích tiết insulin nên nó làm tăng nguy cơ hạ đường huyết, tăng cân và thỉnh thoảng ảnh hưởng trên biến chứng tim mạch[63]. Tuy nhiên, cả hiệu lực và biến cố bất lợi đều khác nhau giữa sulfonylureas thế hệ thứ nhất và thứ hai[7]. Do đó, cần tránh xem tất cả sulfonylureas có chung hiệu quả và tính an toàn[64]. Ngoài những dữ liệu đã có trước đây, các nghiên cứu tiến cứu gần đây cũng cho thấy sulfonylureas không làm tăng nguy cơ hạ đường huyết nặng[65].
Hạ đường huyết là hậu quả quan trọng trong điều trị đái tháo đường, liên quan đến chi phí lâm sàng và kinh tế.
Biểu hiện lâm sàng như té ngã, rối loạn nhịp, lú lẫn hay suy giảm chức năng thần kinh là những gánh nặng cho bệnh nhân và đòi hỏi can thiệp y tế dẫn đến tăng sử dụng nguồn lực[66]. Các bài tổng quan và phân tích gộp cho thấy hạ đường huyết nặng cũng là yếu tố nguy cơ tim mạch ở bệnh nhân đái tháo đường típ 2, do đó phù hợp với đề nghị tránh hạ đường huyết nặng là điều quan trọng để phòng ngừa bệnh lý tim mạch ở nhóm dân số này[67].
Trong nghiên cứu hồi cứu một cơ sở dữ liệu lớn ở Hoa Kỳ, sau bước dùng metformin đơn trị liệu, bệnh nhân bắt đầu dùng nhóm thuốc hàng thứ hai là ức chế DPP4 linagliptin liên quan với việc giảm tỉ lệ hạ đường huyết so với phối hợp thêm sulfonylureas có sẵn ở Hoa Kì[66]. Tuy nhiên, không có thông tin về các dạng sulfonylurea được sử dụng; vì thế sự khác biệt về tần suất hạ đường huyết trong cùng nhóm thuốc không được đánh giá.
Sự khác biệt về nguy cơ hạ đường huyết cũng được quan sát giữa các sulfonylureas khác nhau, điều này có thể được giải thích bởi sự khác nhau về cấu trúc phân tử[32] và đặc điểm dược lý[14, 31]. Glibenclamide có tác dụng kéo dài và tạo ra chất chuyển hóa hoạt động, điều này làm tăng nguy cơ hạ đường huyết nặng và kéo dài. Nguy cơ này thấp hơn ở những sulfonylureas thế hệ sau có các chất chuyển hóa không hoạt động[68]. Gliclazide là chất duy nhất trong nhóm không gắn với Epac2 (protein trao đổi được kích hoạt trực tiếp bởi cAMP 2 và cũng là Rap guanine nucleotide yếu tố trao đổi 4), đây là yếu tố kích thích sự xuất bào insulin, và giúp làm giảm nguy cơ hạ đường huyết[32]. Một số phân tích gộp so sánh nguy cơ hạ đường huyết giữa các sulfonylureas khác nhau, có nhiều báo cáo cho thấy sulfonylureas thế hệ sau có nguy cơ hạ đường huyết thấp hơn so với các sulfonylureas khác trong cùng nhóm[14, 31, 69, 70]. Trong một phân tích gộp dựa trên mô hình được tiến hành bởi Maloney và cs, nhận thấy có sự khác biệt quan trọng giữa các nhóm và cả trong cùng nhóm thuốc hạ đường huyết. Mặc dù nhóm sulfonylureas tăng tỉ lệ hạ đường huyết nhưng nguy cơ được ghi nhận thấp hơn với gliclazide (Hình. 4)[37], điều này cũng được ghi nhận trong nghiên cứu đối đầu GUIDE so sánh gliclazide với glimepiride[71]. Nghiên cứu ADVANCE so sánh kiểm soát đường huyết tích cực sử dụng gliclazide MR mỗi ngày (mục tiêu HbA1c dưới 6.5%) với kiểm soát đường huyết thường quy (mục tiêu HbA1c dựa trên cơ sở hướng dẫn của địa phương). Trong nhóm điều trị tích cực, số bệnh nhân dùng gliclazide MR 90.5%, dùng metformin 73.8% và dùng insulin 40.5%.
Trong nhóm điều trị thường quy, số bệnh nhân điều trị dùng gliclazide MR, metformin và insulin lần lượt là 1.6%, 67.0% và 24.1%. Mặc dù nhóm điều trị tích cực đạt mục tiêu HbA1c là 6.5%, nhưng hạ đường huyết nặng có tỉ lệ cao hơn một chút trong nhóm điều trị tích
cực nhưng không thường gặp (2.7% so với 1.5% trong nhóm điều trị thường quy; P < 0.001)[25]. Ngoài ra, một phân tích gần đây của nghiên cứu ADVANCE xác nhận nguy cơ hạ đường huyết nặng trong nhánh điều trị tích cực không khác nhau bất kể sự thay đổi chức năng thận (P = 0.83).
Phân tích này đã xác nhận rằng lợi ích nguy cơ của chiến lược điều trị tích cực là hằng định cả ở cả 2 nhóm bệnh nhân có chức năng thận bảo tồn và bị suy giảm[72]. Do đó, bệnh nhân đái tháo đường típ 2 có thể có lợi ích từ việc giảm đường huyết tích cực bất kể chức năng thận, miễn là chú ý ngăn ngừa hạ đường huyết[72]. Hơn nữa, bằng cách giáo dục dấu hiệu và triệu chứng hạ đường huyết và cách xử trí, và sau đó giảm liều sulfonylurea, vấn đề có thể một phần được kiểm soát.
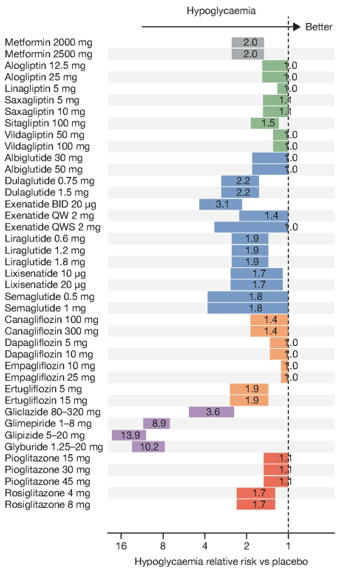
Hình 4: Nguy cơ hạ đường huyết của các thuốc và liều lượng (dân số chưa từng dùng thuốc với HbA1c ban đầu là 8.0% và cân nặng ban đầu là 90 kg, sau 26 tuần điều trị)[37]. Ô đại diện cho độ lệch chuẩn. BID: 2 lần/ngày, HbA1c glycated haemoglobin, QW: 1 lần/tuần, QWS: tự tiêm. Với sự cho phép của Maloney và cs.[37]
Thực hành lâm sàng nên dựa trên bằng chứng. Trong một nghiên cứu gần đây tại Anh về thực hành kê toa của bác sĩ tổng quát, các tác giả rất ngạc nhiên khi thấy vẫn còn sử dụng các sulfonylureas thế hệ cũ tolbutamide và glibenclamide, mặc dù khuyến cáo các thuốc này không nên dùng để điều trị đái tháo đường típ 2[73]. Điều này cho thấy có thể chưa thông tin đầy đủ về sự đa dạng trong nhóm sulfonylureas.
Các trường hợp đặc biệt, như là nhịn ăn trong tháng Ramadan (ước tính ở 80-90% người Hồi giáo bị đái tháo đường), cần được cân nhắc khi sử dụng các thuốc hạ đường huyết, do có tăng nguy cơ hạ đường huyết[14, 31]. Nguy cơ này thay đổi tùy theo loại thuốc. Trong một nghiên cứu ngẫu nhiên, không thấy khác biệt đáng kể về tỉ lệ hạ đường huyết giữa nhóm dùng gliclazide và DDP4i vildagliptin[74]. Trong những trường hợp này, sự can thiệp có sự liên hệ thường xuyên với bác sĩ và tư vấn bệnh nhân trong tháng Ramadan đã giúp trấn an việc sử dụng vildagliptin và gliclazide phối hợp metformin[74].
Tăng cân được báo cáo là một tác dụng không mong muốn khi dùng sulfonylureas[14]. Tuy nhiên, sự thay đổi về cân nặng cũng khác nhau trong cùng nhóm thuốc này. Trong nghiên cứu UKPDS, tăng cân khoảng 4 kg được báo cáo trong 3 năm đầu dùng glibenclamide[23]. Trong nghiên cứu ADVANCE, trong nhánh kiểm soát đường huyết tích cực, dùng điều trị có gliclazide, tăng cân chỉ chưa đến 1kg[25]. Gần đây, nghiên cứu CAROLINA cho thấy tăng cân liên quan đến sulfonylureas tương đối thấp, thậm chí khi so sánh với nhóm “tăng cân trung tính” như ức chế DPP4 linagliptin, với sự khác biệt giữa các nhóm là -1.5 kg (95% CI – 1.8, – 1.3)[55].
KHẢ NĂNG TIẾP CẬN VÀ CHI TRẢ CHO ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG TÍP 2
Ở các nước đã phát triển và đang phát triển, chi phí là điều không thể thiếu trong việc đánh giá thuốc, và thường được phản ánh trong khuyến cáo hay hướng dẫn lâm sàng. Ví dụ, Viện chăm sóc sức khỏe Vương quốc Anh đã đưa ra “các lời khuyên về chăm sóc sức khỏe hiệu quả và có giá trị”[75]. Với bệnh phổ biến như đái tháo đường, tiếp cận chi phí-hiệu quả tối ưu là cần thiết[20]. Nhìn chung, insulin, SGLT2i, ức chế DPP4 và GLP-1RA thì đắt hơn metformin và sulfonytlureas[20]. Chi phí điều trị Glimepiride và gliclazide mỗi ngày khoảng 7 đến 8 rupees Ấn (Rp), so với 44 Rp cho ức chế DPP4 vildagliptin[76]. Tại Ấn Độ, cũng ghi nhận khoảng 80% bệnh nhân “tự trả tiền túi” để điều trị đái tháo đường típ 2, tạo ra gánh nặng đáng kể cho kinh tế.
Tại Thái Lan, chi phí điều trị được báo cáo là khoảng US$465/năm cho ức chế DPP4, US$15.05 cho metformin và US$4.52 cho sulfonylureas[77]. Những ví dụ này từ các nước đang phát triển chỉ ra rằng mặc dù hệ thống y tế có thể khác nhau giữa các nước nhưng có sự khác biệt lớn được ghi nhận giữa sulfonylureas và các thuốc khác về chi phí điều trị.
Sự khác biệt về chi phí này cũng được ghi nhận ở các nước phát triển. Tại Anh, metformin và sulfonylureas thường sẵn có với chi phí thấp (£17-50 và £34-173, tương ứng cho 1 năm điều trị), trong khi những thuốc khác đắt hơn đáng kể (£391-482, £414-434 và
£830-1432 tương ứng cho thiazolidinediones, ức chế DPP4 và GLP-1RA)[78].
Năm 2017, một nhóm các nhà nghiên cứu Canada độc lập đã cập nhật một bài tổng quan hệ thống, phân tích gộp, phân tích chi phí – hiệu quả của thuốc hàng thứ 2 điều trị đái tháo đường[79, 80]. Bài tổng quan đánh giá chi phí và hiệu quả của việc sử dụng thuốc hàng thứ 2 để điều trị đái tháo đường típ 2 ở người trưởng thành khi không kiểm soát đường huyết đủ với metformin đơn độc. Thuốc được xem xét gồm sulfonylureas, SGLT2i, ức chế DPP4 và GLP1-RA. Phân tích kết luận rằng việc thêm sulfonylurea vẫn là thuốc hàng thứ 2 có tính chi phí-hiệu quả cao nhất cho bệnh nhân. Phân tích ngưỡng cho thấy rằng chi phí cho những thuốc mới như SGLT2i, ức chế DPP4 và GLP-1RA sẽ phải giảm 60-70% mới tương xứng với chi phí-hiệu quả của sulfonylureas như thuốc điều trị hàng thứ hai[79]. Một báo cáo tương tự được công bố bởi một nhóm chuyên gia của WHO khuyến cáo chỉ sử dụng metformin, sulfonylureas tác dụng ngắn và insulin người regular ở các nước thu nhập trung bình-thấp, trừ khi có nhu cầu bắt buộc dùng thuốc mới[81].
Tuy nhiên, có nhiều phân tích mới gợi ý các thuốc mới có thể cũng có chi phí-hiệu quả tương đương sulfonylurea. Các phân tích này được xem xét trong hướng dẫn của WHO, nhấn mạnh rằng các bài phân tích có công ty tài trợ sẽ có khuynh hướng báo cáo về chi phí-hiệu quả của các thuốc mới[82-86], trong khi các nghiên cứu độc lập ưa chuộng sulfonylureas hơn[26, 62]. Một ví dụ cụ thể về sự chêch lệch trong các nghiên cứu về chi phí-hiệu quả được thể hiện qua đánh giá có hệ thống về ức chế DPP4 so với sulfonylureas mà trong đó, ức chế DPP4 có vẻ có hiệu quả-chi phí tốt hơn[87]. Tuy nhiên, điều này dựa trên một số nghiên cứu được công ty tài trợ và không tính đến vấn đề tiếp cận ở những nơi có nguồn lực thấp. Một nghiên cứu khác ở Thái Lan cho thấy thật ra ức chế DPP4 dường như không có tính chi phí-hiệu quả khi so sánh với sulfonylureas[88].
WHO đã xây dựng một hướng dẫn lâm sàng về điều trị tích cực ở các nước có nguồn lực thấp mà có thể áp dụng cho cả các nước thu nhập thấp và cao[81]. Nhóm thuốc được đánh giá gồm sulfonylureas, SGLT2i, ức chế DPP4, thiazolidinediones và insulin. Khuyến cáo đầu tiên là “dùng sulfonylurea cho những bệnh nhân đái tháo đường típ 2 mà không thể kiểm soát được đường huyết với metformin đơn độc hay những bệnh nhân có chống chỉ định với metformin (Khuyến cáo mạnh, giá trị bằng chứng trung bình)’’. Những thuốc này giúp cải thiện đáng kể HbA1c. Tính đến chi phí cao hơn của các thuốc mới, hội đồng quyết định khuyến cáo việc sử dụng phổ biến những thuốc mới, thuốc điều trị hàng thứ hai hay thứ ba ở những vùng có nguồn lực giới hạn là quá sớm.
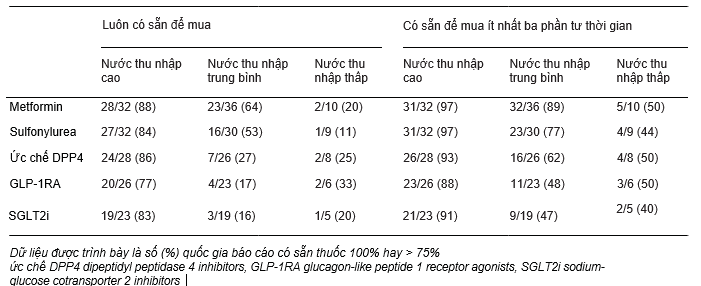
Báo cáo của Liên đoàn đái tháo đường Thế giới về thuốc năm 2017 đã phân tích các rào cản chính cho bệnh nhân đái tháo đường về việc tiếp cận thuốc và chăm sóc y tế. Trong phân tích này, mặc dù tại các vùng có thu nhập thấp như Brazil, việc cung cấp miễn phí metformin, sulfonylureas và insulin tại các nhà thuốc thấp hơn rất nhiều tại các nước thu nhập trung bình- thấp so với các nước có thu nhập cao (Bảng 2)[16]. Tương tự, nghiên cứu PURE [Prospective Urban Rural Epidemiology] đánh giá sự sẵn có và tính chi trả của metformin, sulfonylureas và insulin ở nhiều vùng khác nhau trên thế giới[15]. Sự sẵn có được định nghĩa là sự hiện diện của thuốc vào ngày kiểm toán và thuốc được định nghĩa là có thể chi trả khi chi phí thấp hơn 20% khả năng chi trả (thu nhập hộ gia đình trừ chi phí ăn uống). Các tác giả kết luận rằng, ở các nước thu nhập trung bình – thấp, tính sẵn có và khả năng chi trả cho các thuốc đái tháo đường thiết yếu là kém. Kết hợp hai báo cáo này, rõ ràng rằng việc tiếp cận vẫn còn là vấn đề chính đối với việc quản lý và điều trị đái tháo đường.
Trong hướng dẫn năm 2018 về dược lý các thuốc điều trị đái tháo đường ở các nước có nguồn lực thấp, WHO lưu ý sulfonylureas hiện có giá cả phải chăng hơn các thốc hạ đường huyết mới đối với những người phải “trả tiền túi”[1]. Vì vậy, có thể sulfonylureas dễ tiếp cận hơn. Điều này ủng hộ Đồng thuận Nam Á về quản lý đái tháo đường, trong đó nhấn mạnh rằng chi phí là một cân nhắc quan trọng ở khu vực này vì phần lớn bệnh nhân không được bảo hiểm y tế[32]. Vì thế, sulfonylureas có thể là một thuốc được lựa chọn ở những nước này. Hơn nữa, đường uống và liều dùng hàng ngày cũng sẽ có lợi cho việc tuân thủ thuốc. Viên kết hợp hai hay nhiều thuốc thuốc đái tháo đường cũng được cho là giúp tăng sự tuân thủ so với việc dùng hai viên thuốc[32]. Một viên kết hợp, phóng thích kéo dài, có thể bẻ đôi được, dùng một lần mỗi ngày phối hợp giữa sulfonylurea thế hệ hai và metformin được cho là có hiệu quả kiểm soát đường huyết ở phần lớn bệnh nhân đái tháo đường típ 2 ở Ấn Độ và nguy cơ hạ đường huyết thấp[89, 90]. Phát hiện này của nghiên cứu là quan trọng, cần ghi nhận vì nó tạo ra tiềm năng phối hợp hiệp lực giữa các đặc điểm dược lực của metformin và sulfonylureas. Đặc biệt là giảm cân và tăng cân có thể bù trừ nhau, mặc dù cần có thêm nghiên cứu về điều này.
Mối liên hệ giữa việc tuân thủ thuốc và chi phí thuốc cũng đã được xác nhận và có sự khác biệt lớn về việc tuân thủ thuốc điều trị đái tháo đường trên thế giới, với báo cáo về tỉ lệ không tuân thủ khoảng 40% ở Ấn Độ và 50% tại Malaysia[91]. Vấn đề này cũng quan trọng ở những nước như Nigeria và Ấn Độ, ở những nơi phần lớn bệnh nhân tự chi trả. Trong một nghiên cứu bệnh nhân đái tháo đường típ 2 khám tại bệnh viện đại học ở Nigeria, thuốc hạ đường huyết uống (metformin đơn độc hay phối hợp) là những thuốc được kê nhiều nhất. Theo những người tham gia nghiên cứu, yếu tố phổ biến nhất ảnh hưởng đến sự tuân thủ thuốc bao gồm chi phí điều trị (20.2%) và tình trạng không có sẵn thuốc
Bảng 2: Liệu pháp điều trị đái tháo đường sẵn có ở các nước, đánh giá khảo sát dựa trên nhóm thu nhập [16]
kê toa (10%)[91]. Trong một nghiên cứu đoàn hệ quan sát về thông tin mới kê toa, đánh giá ảnh hưởng của của việc tự chi trả chi phí bằng tiền túi khi bắt đầu dùng thuốc và sự tuân thủ của bệnh nhân đái tháo đường tại California, Hoa Kì, cho thấy ngay cả ở những nước có thu nhập cao hơn, bệnh nhân có thể không được điều trị bởi các thuốc thiết yếu do chi phí, dẫn đến làm giảm sự tuân thủ và kiểm soát kém các yếu tố nguy cơ[92].
Thuốc thiết yếu được định nghĩa bởi WHO là ‘‘những thuốc đáp ứng nhu cầu chăm sóc sức khỏe ưu tiên của người dân’’ và, nó được liệt kê trong Danh sách mẫu thuốc thiết yếu liên quan đái tháo đường (insulin tác dụng ngắn, insulin tác dụng trung bình, metformin, glucagon và sulfonylurea là gliclazide)[93].
Phù hợp với một số khuyến cáo được công bố tập trung vào các vùng có nguồn lực hạn chế, như khuyến cáo của WHO, đồng thuận của ADA/ EASD ghi nhận rằng ‘‘khả năng tiếp cận, chi trả chi phí và bảo hiểm y tế nên được cân nhắc khi lựa chọn thuốc hạ đường huyết’’[20]. Việc đưa ra tuyên bố này là cần thiết cho việc cung cấp bằng chứng cho các hướng dẫn toàn cầu, mà trong đó thiếu các các khuyến cáo dựa trên bối cảnh. Các thuốc mới chắc chắn có vai trò trong điều trị đái tháo đường típ 2 và có thể là thuốc điều trị phối hợp thêm vào thích hợp cho một dân số nhất định, như những người có nguy cơ cao tim mạch và những nơi có khả năng tiếp cận và chi phí cho phép. Tuy nhiên, cần có cách tiếp cận thực tế ở những vùng có điều kiện hạn chế.
Ở những khu vực có nguồn lực hạn chế, sulfonylureas được khuyến cáo là lựa chọn điều trị cho đái tháo đường típ 2 khi metformin đơn độc không đủ để đạt mục tiêu đường huyết. Mặc cho khẩu hiệu ‘‘chi phí thấp thì có tác dụng phụ’’ được giới thiệu trên hầu hết các tài liệu nhưng sulfonylureas thế hệ hai đã được chứng minh hiệu quả kiểm soát đường huyết, lợi ích trên biến cố mạch máu lớn và mạch máu nhỏ, an toàn tim mạch và ít hạ đường huyết hơn các sulfonylureas thế hệ trước. Quan trọng hơn, liệu pháp này đại diện cho một lựa chọn điều trị dễ tiếp cận và chi phí phù hợp. Nhìn về tương lai, khi chi phí cho các thuốc mới giảm, lợi ích của sulfonylureas tiếp tục được ủng hộ bởi có cơ sở bằng chứng mạnh mẽ và lâu dài.
Theo timmachhoc.vn
PK Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389