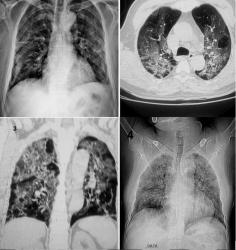
Suy thất (P) cấp có thể được định nghĩa là hội chứng với sung huyết hệ thống tiến triển nhanh chóng do suy đổ đầy và/hoặc giảm cung lượng thất (P). Suy thất (P) cấp thường kết hợp với tăng hậu tải hoặc tiền tải thất (P) và dẫn đến hậu quả dãn buồng thất (P) và hở van ba lá (hình 1).
TỔNG QUAN VỀ ĐIỀU TRỊ SUY THẤT (P)
IV.1.1.TỐI ƯU HÓA THỂ TÍCH DỊCH VÀ LỢI TIỂU
BN suy thất (P) có thể phụ thuộc vào tiền tải, nhưng lượng dịch đưa vào có thể có nguy cơ gây quá tải thất (P) và làm tăng sức căng thành tim, giảm co thắt, làm nặng thêm độ hở van ba lá, làm tăng ảnh hưởng đến tương quan hai thất, làm giảm đổ đầy thất (T) và cuối cùng làm giảm cung lượng tim. Do vậy, đưa dịch vào cơ thể một cách thận trọng dưới sự theo dõi của áp lực tĩnh mạch trung tâm (CVP) nếu như áp lực động mạch thấp là yếu tố phối hợp gây suy thất (P) và áp lực đổ đầy không tăng.
Khi suy thất (P) nặng lên do quá tải thất (P) (đơn độc hay phối hợp suy tim T), thuốc lợi tiểu thường là chọn lựa điều trị đầu tiên cho hầu hết các BN có kèm theo dấu hiệu sung huyết tĩnh mạch song song với việc duy trì áp lực động mạch. Tái phân bố dịch trong hệ thống tĩnh mạch khi điều trị lợi tiểu sẽ giúp cải thiện triệu chứng lâm sàng nhanh chóng (bảng 4)
Các bước điều chỉnh thuốc lợi tiểu: Theo dõi lượng NT /ngày trong vòng 96h. MỤC TIÊU là khoảng 3-5l/nước tiểu ngày. Nếu: (1) Lượng NT >5l/ng ®giảm liều thuốc LT đang dùng; (2) Lượng NT >3- 5l/ng ®tiếp tục liều thuốc LT đang dùng; (3) Lượng NT <3l/ng ®điều chỉnh tăng liều thuốc LT theo hướng dẫn. (bảng). Ngoài ra, Xem xét dopamin hoặc dobutamin liều 2mg/kg/p nếu HA<110 mmHg và EF<40% hoặc rối loạn chức năng tâm thu thất (P). Cân nhắc dùngNitroglycerin hoặc nesiriside nếu HA >120 mmHg (bất kể EF) và có triệu chứng nặng.
IV.1.2.ĐIỀU TRỊ THUỐC VẬN MẠCH VÀ THUỐC TĂNG CO BÓP
Thuốc vận mạch và/ hoặc thuốc tăng co bóp được chỉ định trong suy thất (P) có rối loạn huyết động (bảng 5). Thuốc vận mạch như noradrenalin là thuốc được chỉ định đầu tay để phục hồi huyết áp và tăng tưới máu não, vành và các cơ quan khác. Noradrenalin có thể cải thiện huyết động hệ thống bằng cách cải thiện mối tương quan tâm thu giữa hai thất và tưới máu vành mà không làm thay đổi kháng lực mạch máu phổi
Dobutamin, levosimedan và ức chế phosphodiesterase III làm tăng co bóp và tăng cung lượng tim. Dobutamin có thể làm tụt huyết áplúc mới bắt đầu điều trị.Trong trường hợp này, phối hợp với một thuốc vận mạch như noradrenalin được khuyến cáo. Levosimendan có thể có hiệu quả song lập trên thất (P) – động mạch: tăng co bóp thất (P) và dãn động mạch phổi. Ức chế thụ thể Phosphodiesterase III gây tăng co bóp thất (P) mà không làm xấu đi kháng lực mạch máu phổi (điều trị có thể xảy ra với cathecholamin). Tương tự với dobutamin, những thuốc này có thể làm nặng thêm tình trạng tụt huyết áp và nên được phối hợp với noradrenalin nếu cần. Levosimendan hoặc ức chế phosphodiesterase III có thể được ưa dùng hơn là dobutamin ởBNncó tăng áp động mạch phổi do bệnh nguyên từ tim trái.
|
Bảng 5: Tổng quan điều trị suy thất (P) cấp |
||
|
Phương pháp |
Đặc tính và cách dùng |
Thận trọng |
|
Tối ưu hóa lượng dịch |
||
|
Truyền dịch: nước muối sinh lý hay lactat ringer >200ml/15-30p
Thuốc lợi tiểu Các BNchưa uống thuốc lợi tiểu trước đó: liều khởi đầu nên là 20 – 40 mg (TM), BNđã dùng lợi tiểu, liều khởi đầu furosemide tối thiểu nên bằng với liều đang uống |
Xem xét cho những BNsuy thất (P) mất bù có áp lực tĩnh mạch trung tâm bình thường, áp lực động mạch thấp
Tiêm tĩnh mạch thuốc lợi tiểu quai cho tất cảBNcó triệu chứng/dấu hiệu quá tải dịch lúc nhập viện nhằm cải thiện triệu chứng Có thể dùng phương pháp tĩnh mạch trực tiếp hay truyền liên tục. Có thể xem xét phối hợp lợi tiểu quai với thiazide hay spironolactone cho các bệnh nhânkém đáp ứng điều trị hay phù kháng trị. |
Việc truyền dịch có thể làm thất(P)dãn nhiều hơn, làm xấu hơn mối liên quan giữa hai thất và giảm cung lượng tim
Có thể làm xấu hơn chức năng thận và làm giảm kali máu |
|
Thuốc vận mạch |
||
|
Noradrenalin 0.2 – 1 mg/kg/p |
Tăng co bóp thất (P), áp lực mạch hệ thống, cải thiện mối liên quan gian thất, hồi phục gradient tưới máu vành. |
Co mạch quá nhiều có thể làm xấu đi tình trạng tưới máu mô. |
|
Dobutamin 2 – 20 mg/kg/p
Levosimedan 0.1 – 0.2 mg/kg/p (6 – 12 mg/kg bolus trong 10p là một lựa chọnvà không khuyến cáo nếu HA < 90mmHg. Truyền có thể giảm đến 0.05 mg/kg/p hoặc tăng đến 0.2mg/kg/p |
Tăng co bóp thất (P), giảm áp lực đổ đầy
Kết hợp thuốc tăng co bóp thất (P) và thuốc dãn mạch phổi có thể làm tốt hơn mối liên quan thất – động mạch |
Có thể làm nặng thêm tình trạng tụt huyết áp nếu dùng đơn thuần mà không kèm theo một vận mạch, đặc biệt có suy thất (T) kèm theo. Có thể khởi phát hay làm nặng thêm rối loạn nhịp.
Có thể làm nặng thêm tình trạng tụt huyết áp. Có thể khởi phát hay làm nặng thêm rối loạn nhịp.
|
|
Thiết bị hỗ trợ tuần hoàn |
||
|
Máy oxy hóa màng ngoài cơ thể/Thiết bị hỗ trợ cuộc sống (Extracorporial membrane oxygen/Extracorporial life support: ECMO/ECLS)
Dụng cụ hỗ trợ thất (P) cấy qua da |
Hỗ trợ nhanh chóng và trong thời gian ngắn, có thể cung cấp oxy
Thích hợp cho dùng lâu dài (hằng tuần đến hằng tháng) có thể kết hợp với thiết bị hỗ trợ oxy khi cần hỗ trợ hô hấp |
Nhiều biến chứng nếu dùng trong thời gian dài (>5 – 10 ngày). Ảnh hưởng đến khả năng tống máu, ECLS thích hợp cho sốc tim hoặc cần tăng thể tích nhát bóp. |
IV.1.3.THIẾT BỊ CƠ HỌC HỖ TRỢ TUẦN HOÀN
Thông khí cơ học cấp có thể cần thiết trong vài tình huống như nhồi máu thất (P), thuyên tắc phổi cấp, sau khi dùng thiết bị hỗ trợ thất (T) hoặc suy mảnh ghép sau ghép tim (bảng 4). Điều trị quan trọng nhất để quyết định sự thành công cho điều trị là chỉnh sửa dụng cụ cấy ghép nhằm tránh tổn thương cơ quan đích không hồi phục tiềm tàng cũng như có biểu hiện trên lâm sàng. Suy đa cơ quan là một nguyên nhân gây tử vong khi thất bại điều trị. Cần sớm gửi BNđến tuyến trên. Việc chọn lựa dụng cụ phụ thuộc vào thời gian dùng thiết bị hỗtrợ trước đó.
Máy oxy hóa màng ngoài cơ thể/Thiết bị hỗ trợ cuộc sống (Extracorporial membrane oxygen/Extracorporial life support: ECMO/ECLS) có thể sẽ phổ biến sử dụng hơn trong tương lai. Các thiết bị này không mắc tiền hơn loại thiết bị khác, có thể cấy vào cơ thể nhanh chóng ngaycả cấy qua da.
Sau 5 – 10 ngày,nên quyết định đổi ECMO hoặc đổi sang dụng cụ trung gian hay lâu dài nhằm tránh những biến chứng do ECMO (nhiễm trùng hoặc hình thành huyết khối xung quanh ống thông, giảm tưới máu chi hay nhiễm trùng tại chỗ).
Dụng cụ hỗ trợ thất (P) (RVADs) có thể được đưa vào cơ thể bằng cách cấy qua da hay phẫu thuật. RVADs trong cơ thể có thể được sử dụng trong vài tuần đến vài tháng, nhưng hiện chỉ được chấp thuận dùng trong4 tuần. Những thiết bị này có thể dễ dàng phối hợp với máy tạo oxy khicần thiết.Trong một số hiếm trường hợp, nếu chức năng thất (P) không hồi phục, việc cấy thiếtbị hỗ trợ liên tục lưu lượng thất (P) cho thấy là có hiệu quả trong một vài công bố.
Các nghiên cứu hồi cứu cho thấy có kết quả tốt về tình trạng huyết động và chức năng thất (P) ở 42 – 75% bệnh nhân. Chảy máu hoặc hình thành huyết khối là biến chứngthường gặp nhất liên quan đến RVAD. Chức năng thất (T) giảm là yếu tố tiên lượng xấu vìthiết bị hỗ trợ thất (P)trong trường hợp này sẽ không đủ để cải thiện tưới máu hệ thống.Hình 5 tóm tắt hướng dẫn thiết bị hỗ trợ trong điều trị suy tim.
Ghép tim là điều trị cuối cùng trong trường hợp suy thất (P) không đáp ứng với điều trị.

Hình 5: Hướng dẫn lựa chọn thiết bị cơ học hỗ trợ tuần hoàn
IV.2. ĐIỀU TRỊ THEO NGUYÊN NHÂN
IV.2.1.THUYÊN TẮC PHỔI
Thuyên tắc phổi cấp tính là một trong những nguyên nhân thường gặp nhất của suy thất (P) cấp. Ngược lại, suy thất (P) là nguyên nhân chính gây tử vong sớm trong giai đoạn thuyên tắc phổi cấp tính. Theo cập nhật hướng dẫn ESC 2014 về chẩn đoán và điều trị thuyên tắc phổi đã nhấn mạnh làphát hiện sớm rối loạn chức năng thất (P) bằng lâm sàng, hình ảnh học (siêu âm tim, CTscan) và/hoặc xét nghiệm ( vd: NP, troponin) là cơ sở quyết định điều trị thành công thuyên tắc phổi. Dưa trên bảng phân loại nguy cơ: “nguy cơ cao “(thuyên tắc phổi lớn) được định nghĩa là tụt huyết áp kéo dài hoặc sốc do suy thất (P) rõ, “nguy cơ trung bình “được định nghĩa là BN có huyết áp bình thường với thang điểm tiên lượng trên lâm sàng cao kết hợp với dấu hiệu rối loạn chức năng thất (P) trên hình ảnh học hoặc dấu ấn sinh học đơn thuần (nguy cơ trung bình – thấp) hoặc cả hai (nguy cơ trung bình cao).
Suy tim phải cấp dẫn tới tưới máu toàn thân thấp là nguyên nhân tử vong hàng đầu ở BN TTP nguy cơ cao. Vì thế điều trị hỗ trợ là bắt buộc. Tuy nhiên, truyền dịch quá mức cũng không có lợi và có thể làm xấu thêm tình trạng suy tim phải (làm căng thành thất phải quá mức và các cơ chế phản xạ ức chế co bóp, di chuyển quá mức vách liên thất sang trái). Lượng dịch tối đa có thể truyền là 500ml ở BN có huyết áp bình thường và lưu lượng tim thấp.
Sử dụng vận mạch thường là cần thiết cùng với (hoặc trong lúc chờ) điều trị tái thông mạch bằng thuốc hay thủ thuật:
– Norepinephrine cải thiện được chức năng thất phải thông qua tác dụng tăng co bóp trực tiếp và cải thiện tưới máu ĐM vành P thông qua kích thích thụ thể alpha mạch máu ngoại biên và tăng huyết áp hệ thống. Thuốc chỉ nên sử dụng ở BN tụt huyết áp.
– Dopamine và hoặc dobutamine có thể được xem xét dùng ở BN TTP có huyết áp bình thường và lưu lượng tim thấp. Tuy nhiên việc tăng lưu lượng tim quá mức cũng làm bất tương hợp thông khí – tưới máu.
– Epinephrine: bao gồm đặc tính có lợi của cả dobutamine và norepinephrine và không có tác dụng dãn mạch hệ thống. Vì vậy nó có thể dùng trong trường hợp TTP kèm shock.
– Thuốc dãn mạch phổi: làm giảm áp lực động mạch phổi và kháng lực mạch máu phổi. nhưng khó khăn là không có thuốc đặc hiệu nào sử dụng bằng đường truyền tĩnh mạch. Một số nghiên cứu lâm sàng nhỏ cho thấy rằng nitric oxide dạng hít cải thiện tình trạng huyết động và sự trao đổi khí ở BN thuyên tắc phổi. Có tài liệu cho rằng levosimendan có tác dụng dãn mạch phổi và tăng co bóp thất phải.
– Giảm oxy máu và giảm CO2 máu thường gặp ở BN TTP và có chỉ định thở oxy.
Thở máy nên chỉ định thận trọng vì nó ảnh hưởng lên huyết động, đặc biệt thở máy áp lực dương có thể làm giảm lượng máu trở về thất phải và làm suy tim phải nặng hơn ở BN thuyên tắc phổi rất lớn (massive). Thể tích khí lưu thông thấp (khoảng 6 ml/kg) nên được chỉ định để giữ cho áp lực bình nguyên cuối thì hít vào < 30 cmH2O.
Biện pháp hỗ trợ tim phổi ngoài có thể là hiệu quả ở BN thuyên tắc phổi rất lớn (massive) (ECMO hoặc RVAD có thể là phương pháp cần thiết).
Tái tưới máu với điều trị chính là tiêu sợi huyết tĩnh mạch hệ thống được đề nghị cho nhóm BNthuyêntắc phổi có nguy cơ cao; ngược lại sẽ không khuyến cáo nếu nguy cơ chảy máu nhiều hơn lợi ích lâm sàng mang lại từ điều trị bằng tiêu sợi huyết trên nhóm BNcó huyết động ổn định. Trong nhóm BNkhông điều trị bằng tiêu sợi huyết có huyết áp bình thường hay nhóm thuyên tắc phổi có nguy cơ trung bình – cao cần được theo dõi trên lâm sàng và huyết động liên tục trong 2 – 3 ngày đầu, nếu nhóm BNnày có diễn tiến nặng hơn, xuất hiện dấu hiệu rối loạn chức năng thất (P) dẫn đến rối loạn huyết động, tiêu sợi huyết cứu vãn có thể cần thiết tiến hành.
Phẫu thuật lấy huyết khối có thể cần thiết nếu rối loạn chức năng thất (P) dẫn đến rối loạn huyết động ởBN thuyên tắc phổi nguy cơ cao, đặc biệt nếu tiêu sợi huyết thất bại hoặc chống chỉ định. Có thể xem xét phẫu thuật cứu vãn cho nhóm BNnguy cơ trung bình cao nhưng có đe dọa rối loạn huyết động và có tiền căn chảy máu sau tiêu sợi huyết hệ thống. Kỹ thuật lấy huyết khối trực tiếp bằng catheter nhằm lấy cục huyết khối gây tắc nghẽn trong nhánh động mạch phổi chính cho thấy có hiệu quả trong những nhiều năm gần đây.
Nếu BNthuyên tắc phổi nguy cơ cao hoặc nguy cơ trung bình – cao nhưng có dấu hiệu mất bù về huyết động nặng dần, có chống chỉ định tương đối tiêu sợi huyết và nguy cơ chảy máu cao, việc tiêu sợi huyết trực tiếp thông qua catheter có nhiều khe hở được đưa thẳng vào trong cục huyết khối hoặc tiêu sợi huyết dược – cơ học được ưa chuộng hơn.
IV.2.2.TĂNG ÁP ĐỘNG MẠCH PHỔI
Thất (P) đóng vai trò quan trọng quyết định tỷ lệ tử vong cho nhóm BNtăng áp động mạch phổi và dấu hiệu suy thất (P) thường quyết định biểu hiện lâm sàng của BNvới tăng áp động mạch phổi nguyên phát (nhóm 1) hoặc tăng áp động mạch phổi do huyết khối thuyên tắc mạn tính (nhóm 4). Tăng áp động mạch phổi thứ phát sau bệnh tim trái mạn tính (nhóm 2) hoặc bệnh phổi mạn tính (nhóm 3) có thể che lấp dấu hiệu của suy thất (P) nhưng nhóm BNnày thường có biểu hiện lâm sàng của bệnh lý tim hoặc phổi.
Một BNtăng áp động mạch phổi cần thiết phải thực hiện những bước cơ bản sau: siêu âm tim rất quan trọng cho đánh giá chức năng thất (P), catheter tĩnh mạch trung tâm để theo dõi SvO2 và áp lực tĩnh mạch trung tâm để đánh giá đáp ứng điều trị. Để đánh giá liên tục và toàn diện huyết động, có thể đặt catheter động mạch phổi, nhưng cần phải cân nhắc giữa lợi ích và nguy cơ do biến chứng khi thực hiện phương pháp này (vd: loạn nhịp có nguy cơ đe dọa tính mạng; nhiễm trùng, huyết khối).
Cần thiết phải xác định yếu tố thúc đẩy đến suy thất (P) cấp tính ởBNtăng áp động mạch phổi. Nguyên nhân thường gặp nhất là nhiễm trùng, nhiễm trùng huyết làm tăng tỷ lệ tử vong rõ rệt. Loạn nhịp thất thường gặp và có thể phải sốc điện chuyển nhịp. Thiếu máu cũng thường gặp và có thể phải điều chỉnh. Cuối cùng, việc không tuân thủ điều trị là nguyên nhân thường gặp dẫn đến tình trạng mất bù.
Giảm oxy và tăng CO2 cũng như toan hóa và hạ thân nhiệt có thể gây co mạch máu phổi và tăng hậu tải thất (P). Cần cho BN thở oxy duy trì để nâng độ bão hòa oxy máu > 90%. Thông khí hỗ trợ không xâm lấn có chỉ định cho BN suy hô hấp và tăng CO2 không đáp ứng với các phương pháp thông thường. Thông khí áp lực dương nên tránh dùng vì làm tăng hậu tải thất (P) và hơn nữa làm giảm tiền tải thất (T). Thận trọng khi quyết định đặt nội khí quản vì đòi hỏi phải dùng thuốc an thần, điều này có nguy cơ gây tụt huyết áp hệ thống.
Thuốc lợi tiểu nên là thuốc chọn lựa đầu tiên cho hầu hết các BNtăng áp động mạch phổi có dấu hiệu sung huyết tĩnh mạch và hệ thống. Liệu pháp thay thế thận có thể cần thiết cho BN kháng lợi tiểu nhưng là dấu hiệu tiên lượng xấu. Tình trạng dịch trong cơ thể cần phải được theo dõi sát bằng siêu âm tim và tiến hành catheter động mạch phổi nếu cần phải theo dõi huyết động.
Tiêm tĩnh mạch chất cùng nhóm prostacyclin có hiệu quả làm giảm hậu tải thất (P) nhưng phải thận trọng vì có nguy cơ tụt huyết áp hệ thống. Epoprostenol là thuốc đặc hiệu duy nhất điều trị tăng áp động mạch phổi cho thấy có làm tăng tỷ lệ sống còn. NO hít hoặc prostacyclin có thể điều trị cho BNkhông dung nạp với thuốc prostanoid đường uống vì nguy cơ tụt huyết áp. NO thường được sử dụng cho BNsau phẫu thuật tim.
Phẫu thuật mở vách liên nhĩ bằng bóng để giảm chèn ép thất (P) và trong một vài trường hợp đặt biệt có thể cải thiện cung lượng tim và áp lực đổ đầy thất (T). Kỹ thuật này có thể cải thiện sự trao đổi oxy dù cho oxy động mạch mất bù. Đây là kỹ thuật có nguy cơ cao và không khuyến cáo áp dụng trong trường hợp cấp tính vì nguy cơ biến chứng tử vong cao ởBN không ổn định có áp lực đổ đầy thất (P) cao (áp lực nhĩ phải > 20 mmHg) hoặc độ bão hòa oxy thấp (< 85% khi nghĩ ngơi). ECMO hoặc RVAD có thể là phương pháp cần thiết.
IV.2.3. NHỒI MÁU THẤT (P)
Nhồi máu thất (P) cấp thường đi kèm với nhồi máu cơ tim cấp thành dưới do tắc động mạch vành (P) đoạn gần. Đây là yếu tố tiên lượng độc lập và mạnh mẽ với tuổi trong đánh giá tỷ lệ tử vong ngắn hạn ởBNnhồi máu cơ tim thành dưới.
Điều trị nhồi máu cơ tim thất (P) cũng tương tự như NMCT ST chênh lên nói chung, bao gồm dùng sớm kháng tiểu cầu kép, kháng đông, statin. Tuy nhiên, các thuốc giảm đau ngực chống thiếu máu cục bộ như nitrate, opioid và chẹn beta phải hết sức thận trọng vì nguy cơ gây ảnh hưởng huyết động, co bóp và tần số tim. Tái tưới máu sớm (can thiệp tiên phát) càng sớm càng tốt. Tái tưới máu hoàn toàn đoạn gần động mạch vành (P) và các nhánh chính động mạch vành (P) có thể cải thiện ngay lập tức và hồi phục thất (P) hoàn toàn sau đó và tiên lượng lâm sàng sẽ tốt hơn. Không giống như thất (T), thất (P) có thể vẫn còn khả năng sống đến vài ngày sau nhồi máu cơ tim. Do đó, tái tưới máu vành giai đoạn muộn vẫn là một lựa chọn có thể xem xét cho những BN nhồi máu cơ tim thành dưới biến chứng rối loạn chức năng thất (P).
Điều trị tụt HA do NMCT thất phải nhằm mục đích cải thiện cung lượng tim P. Các biện pháp bao gồm: tối ưu hóa tiền tải và hậu tải. Đối với những BNkhông đáp ứng, có thể cần bổ sung thuốc tăng co bóp, đồng thời với tránh nhịp chậm và mất đồng bộ nhĩ thất.
(1). Tối ưu hóa tiền tải: truyền dịch (thường là muối sinh lý) cho BN có bằng chứng cung lượng tim thấp (tụt HA, giảm tưới máu, và áp lực tĩnh mạch cảnh thấp hoặc bình thường) nếu không có bằng chứng sung huyết phổi hay suy tim phải. Thông thường truyền 200-300ml/15 ph và theo dõi HA cùng áp lực tĩnh mạch cảnh. Nên thực hiện theo dõi huyết động xâm nhập và khi áp lực ĐM phổi bít >15 mmHg, không được bù dịch tiếp. trong lúc chờ hiệu quả của bù dịch, nếu tụt HA nặng, cho sớm thuốc vận mạch.
(2). Tối ưu hóa hậu tải: cung lượng tim P có thể bị ảnh hưởng bởi bất thường hậu tải tim P do: suy tim trái, giảm oxy gây co mạch, các thuốc vận mạch gây co mạch phổi, và thông khí cơ học dương cuối thì thở ra. Ở BN chủ yếu do suy tim P, không được làm giảm hậu tải. Ở BN NMCT thất P kèm rối loạn chức năng tim T nặng, có thể sử dụng IABP và đôi khi phối hợp thuốc giảm hậu tải.
(3) Tối ưu hóa tần số tim và đồng bộ nhĩ thất: Nên hạn chế để nhịp chậm hoặc có thể cần thiết phải điều chỉnh nhịp chậm bằng atropine hoặc aminophylline. Block nhĩ thất cao độ thường đáp ứng tốt với tái tưới máu vành. Nếu không cải thiện, có thể cần phải đặt máy tạo nhịp (tạo nhịp thất P hay tạo nhịp trình tự nhĩ thất- atrioventricular sequential pacing). Chuyển nhịp trong trường hợp rung nhĩ cấp cũng cải thiện được huyết động.
Tóm tắt rối loạn huyết động nêu ở bảng 6. Dụng cụ hỗ trợ thất P có hiệu quả trong một số trường hợp nhưng chúng ta còn chưa có.
|
Bảng 6. Tóm tắt điều trị suy tim P do NMCT thất P BN có triệu chứng, công tim thấp · HA bình thường hay tụt và áp lực trung bình hay áp lực nhĩ phải < 15 nnHg · Truyền dịch để tăng PAOP hay áp lực nhĩ phải tới 15- 18 mmHg. · Thường test 200ml/15’, theo dõi nếu không xuất hiện rale ở đáy phổi thì truyền tiếp # 1 lít/ 03h để đạt chỉ tiêu trên. Nếu không hiệu quả, bổ sung dopamine và phối hợp dobutamine khi HA cải thiện và cung lượng tim còn thấp. HA tăng và tăng áp lực động mạch phổi trung bình, áp lực nhĩ phải > 15 mmHg: · Bổ sung thuốc dãn mạch nhẹ. · Nếu công tim còn không thích hợp, bổ sung dobutamine. |
IV.2.4. CHÈN ÉP TIM CẤP
Chèn ép tim cấp là hội chứng trên lâm sàng có thể nhầm lẫn với suy thất (P) cấp và cần được chẩn đoán phân biệt. Bệnh lý này gây ra dotích lũy dịch, mủ, máu, cục máu đông, hoặc khí quá nhanh trong khoang màng ngoài tim gây chèn ép tim, dẫn đến đổ đầy tâm trương hạn chế và giảm cung lượng tim. Bệnh cảnh lâm sàng bao gồm tĩnh mạch cổ nổi, mạch nghịch, tụt huyết áp và tiếng tim xa xăm. Những dấu hiệu này có thể không có ở những BN tích lũy dịch trong khoang màng ngoài tim mức độ chậm. Hơn nữa, biểu hiện lâm sàng điển hình có thể không có trong trường hợp chèn ép tim cấp khu trú sau phẫu thuật.
Chèn ép tim cấp thường kết hợp với huyết áp thấp (< 90mmHg), nhưng huyết áp chỉ giảm nhẹ trong trường hợp chèn ép tim bán cấp hay mạn tính. BN tăng huyết áp có thể có huyết áp bình thường hay tăng nhẹ khi bị chèn ép tim cấp. Sốt là dấu hiệu không đặc hiệu có thể do nhiễm trùng hoặc viêm màng ngoài tim do bệnh lý tự miễn.
Chèn ép tim cấp là chẩn đoán dựa vào lâm sàng và cần phải xác định bằng siêu âm tim. Chẩn đoán phân biệt có thể bao gồm nhồi máu cơ tim cấp (đặc biệt có kèm nhồi máu thất (P)), thuyên tắc phổi và bóc tách động mạch chủ. Những BN có triệu chứng bán cấp cần chẩn đoán phân biệt với viêm màng ngoài tim co thắt, suy tim sung huyết, bệnh gan nặng kèm xơ gan.
Choïc thaùo dòch MNT: laø ñieàu quan troïng haøng ñaàu (coù theå laøm sôùm khoâng caàn ño CVP hay sieâu aâm tim neáu laâm saøng roõ, ECG, X quang ñieån hình vaø tình traïng BN nguy kòch). CET caáp taùi phaùt, ñaëc bieät ôû BN traøn maùu MNT duø coù löu Catheter.Coù theå duøng Heparin hoaëc thuoác tieâu sợihuyeát qua catheter đeå phoøng ngöøa taéc do cuïc maùu ñoâng.
Bù dịch có thể làm nặng thêm tình trạng bệnh ngoại trừ trường hợp có kèm giảm thể tích. Thuốc vận mạch có thể cần để điều chỉnh huyết áp trước khi chọc dịch hay phẫu thuật dẫn lưu màng ngoài tim.
IV.2.5.SUY THẤT (P) CẤP TÍNH TRONG HỒI SỨC TÍCH CỰC
Suy thất (P) cấp tính là bệnh lý thường gặp trong hồi sức tích cực. Nguyên nhân thường gặp là ARDS, với tỉ lệ khoảng 25-50 % tùy thuộc độ nặng và tình trạng thông khí cơ học. Hầu hết BN ARDS đều thở máy áp lực dương, việc này có thể làm mất mối tương quan giữa tuần hoàn phổi và thất (P), dẫn đến mất khả năng cung cấp đủ máu lâu dài cho tim đặc biệt nếu như co bóp của tim cũng suy giảm. Nhiễm trùng khi là nguyên nhân gây tổn thương phổi, các thông số áp lực bình nguyên, áp lực dẫn và tăng CO2 rõ rệt sẽ là yếu tố tiên lượng cho suy thất (P) trong ARDS. SAT dễ dàng giúp phát hiện suy thất (P) cấp và BN thở máy nênthực hiện siêu âm tim qua thực quản để xác định. Để dự phòng suy tim P cấp và biến chứng, khuyến cáo chiến lược thông khí bảo vệ bao gồm: duy trì áp lực bình nguyên < 27 cm H20, áp lực bán phần của CO2< 8kPa (60 mmHg), áp lực dương cuối kỳ thở ra thích hợp với chức năng thất (P), và xem xét đưa tỷ lệ PaO2 /phân suất oxy hít vào (FiO2) < 20kPa (150 mmHg). Tuy nhiên chiến lược này có thể làm cải thiện được tiên lượng sống còn hay không thì vẫn còn phải xem xét.
IV.2.6. BỆNH VAN TIM
Rối loạn chức năng thất (P) cấp có thể do bệnh van tim (P) hay (T). Áp lực tĩnh mạch trung tâm không đủ để duy trì lưu lượng độngmạch phổi trong trường hợp tăng áp lực đổ đầy nhĩ (T) do bệnh van tim (T) dẫn đến suy thất (P). Bệnh van tim (P) cũng là một yếu tố tiên lượng bệnh lý và tử vong độc lập có ý nghĩa. Hở van ba lá là bệnh lý tim (P) thường gặp nhất trong sinh bệnh học của rối loạn chức năng thất (P) cấp. Hở ba lá chức năng là nguyên nhân thường gặp nhất, rối loạn chức năng van này gây ra hậu quả huyết động xấu như quá tải thất (P) và dãn thất (P). Dãn thất (P) làm tăng nguy cơ tử vong và độ nặng của hở van ba lá có liên quan đến tiên lượng sống còn. Hơn nữa, hở ba lá từ trung bình trở lênkết hợp với tiên lượng xấu hơn ngay cả trong trường hợp không có rối loạn chức năng thất (P) cũng như tăng áp động mạch phổi. Nếu suy tim trái dẫn tới hở 3 lá, tăng áp phổi và suy tim phải, điều trị tối ưu suy tim trái và nguyên nhân là quan trọng nhất.
Viêm nội tâm mạc nhiễm trùng bên tim (P) chiếm 5 – 10% số trường hợp viêm nội tâm mạc nhiễm trùng. Nguyên nhân thường gặp nhất là dùng ma túy đường tĩnh mạch. Viêm nội tâm mạc nhiễm trùng bên tim (P) có thể xảy ra trên van tự nhiên hay van nhân tạo, tim bẩm sinh hoặc dụng cụ cấy vào tim. Rối loạn chức năng thất (P) cấp có thể nặng hơn do van ba lá bị phá hủy và hở ba lá nặng làm cho thất (P) dãn và quá tải thể tích. Phẫu thuật được khuyến cáo cho các BN suy thất (P), hở ba lá nặng và đáp ứng kém với thuốc lợi tiểu,viêm nội tâm mạc nhiễm trùng lan rộng khó kiểm soát, sùi lớn và thuyên tắc tái phát.
IV.2.7. PHẪU THUẬT
Trong trường hợp phẫu thuật ngoài tim, suy thất (P) quanh phẫu thuật thường gặp nhất thườngthứ phát sau tăng áp phổi cấp (tăng hậu tải) hay thiếu máu cục bộ cơ tim trong phẫu thuật. Tỉ lệ suy tim P cấp rất khó xác định chính xác.
Trong phẫu thuật tim, suy thất (P) cũng thường xảy ravà có thể xuất hiện ở BN không có vấn đề tim P trước đó. Nguyên nhân có thể là: bảo vệ cơ tim kém, thời gian thiếu máu kéo dài, gây hẹp lỗ xuất phát động mạch vành phải trong thay van Ao, thuyên tắc khí hoặc huyết khối ĐM vành P, tụt HA hệ thống gây giảm tưới máu thất P, tăng áp phổi cấp tính(do hậu quả truyền máu, suy tim trái nặng, giảm oxy máu và nhiễm toan, tràn khí màng phổi và phản ứng protamin gây co mạch phổi bất thường quá mức(catastrophic pulmonary vasoconstriction), quátải thể tích do truyền dịch nhiều và quá tải áp lực thất P do thuyên tắc phổi, ARDS…
Ở mọi BN phẫu thuật tim, các BS cần phải chuẩn bị trước dự phòng suy thất (P). Phẫu thuật bắc cầu động mạch vành có thể trì hoãn nếu BN ổn định nhưng tổn thương thất (P) rõ rệt vì suy chức năng thất (P) nặng sẽ ảnh hưởng đến tiên lượng. Tái thông mạch vành liên quan đến sự cung cấp máu cho thất (P) nên được tiến hành ở các BN có rối loạn chức năng thất (P) mà thiếu máu cục bộ cơ tim vẫn tiếp diễn. Những BN có nguy cơ suy thất (P) cấp sau phẫu thuật như là nhóm BN có tăng áp phổi, rối loạn chức năng thất (P), rối loạn chức năng thất (T) nặng trước đó và nhóm BN dự kiến cần chạy tuần hoàn tim phổi ngoài cơ thể trong một thời gian dài nên được điều trị bởi một nhóm chuyên viên đa chuyên khoa để đảm bảo BN được điều trị nội khoa và chăm sóc hậu phẫu tối ưu.
Mục tiêu điều trị bao gồm tối ưu tiền tải, đảm bảo dẫn truyền nhĩ thất, duy trì áp lực tưới máu hệ thống, và tối ưu hóa chức năng thất T (Bảng 7).
|
Bảng 7. Điều trị suy thất P
1. Tối ưu tiền tải với CVP 18 -20 mmHg 2. Đảm bảo dẫn truyền nhĩ thất là bắt buộc (pacing đồng bộ) 3. Duy trì áp lực tưới máu thích hợp bằng thuốc hay IABP 4. Giảmhậu tải thất P và cải thiện co bóp thất P: – Điều chỉnh giảm thân nhiệt, oxy, tăng cacbonic, và nhiễm toan – Lựa chọn thuốc tăng sức co bóp với thuộc tính giãn mạch (mirinone, dobutamine, liều thấp epinephrine) – Sử dụng thuốc giãn mạch phổi: nitric oxide, iloprost, epoprostenol dạng hít. 5. Tối ưu hóa chức năng thất T 6. Dụng cụ hỗ trợ thất P nếu các biện pháp trên thất bại. |
Đối với những BNcó thể không dung nạp với đóng ngực sau phẫu thuật tim (dù hiếm), nên trì hoãn đóng ngực sau 24 giờ hoặc hơn để giảm chèn ép thất (P) do phù hay do yếu tố ngoại lai.
V. KẾT LUẬN
Suy thất (P) cấp tính là một bệnh cảnh lâm sàng phức tạp và việc điều trị thích hợp suy thất (P) đòi hỏi cần phải có kiến thức về giải phẫu học và cơ chế hoạt động của thất (P), nhanh chóng xác định và điều trị bệnh nguyên và cần có kiến thức về các thông số hỗ trợ đánh giá điều trị. Tuy nhiên vẫn còn nhiều vấn đề chưa hiểu rõ về bệnh lý này, do đó cần có những công trình nghiên cứu ngẫu nhiên đánh giá hiệu quả và độ an toàn về điều trị nội và can thiệp cơ học trong điều trị suy thất (P) cấp.
Theo timmachhoc
PK Đức Tín
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389