Sốc điện ngoài lồng ngực (thường được gọi là sốc điện) là một quy trình kỹ thuật nhằm phóng ra một luồng điện có năng lượng cao từ máy khử rung (defibrillator) đi qua lồng ngực người bệnh để phục hồi nhịp xoang khi người bệnh bị loạn nhịp tim (cụ thể trong trường hợp này là người bệnh bị rung nhĩ).
1. Định nghĩa:
Rung nhĩ là thuật ngữ điện tâm đồ dùng để chỉ tình trạng rung hỗn loạn và không có hiệu quả huyết động của tâm nhĩ làm cho nhịp thất trở nên không đều nhưng với tần số chậm hơn rất nhiều do có thời kỳ trơ của đường dẫn truyền nhĩ thất. Rung nhĩ là một trong những rối loạn nhịp thường gặp nhất. Rung nhĩ thường mạn tính nhưng cũng có thể xảy ra đột ngột mang tính kịch phát trước khi trở thành mạn tính (rung nhĩ cơn). Có 2 dấu hiệu đặc trưng của rung nhĩ trên điện tâm đồ đó là không có sóng P mà thay vào đó là những sóng nhỏ không đều về thời khoảng và biên độ với tần số rất nhanh từ 400 – 600 lần/phút. Những sóng này được gọi là sóng f, nhìn thấy rõ nhất ở các chuyển đạo D2, D3, aVF và V1, V2. Dấu hiệu thứ hai là thời khoảng phức bộ QRS không đều nhưng hình dạng QRS thì bình thường. Mặc dù không có rối loạn dẫn truyền trong thất nhưng biên độ QRS thay đổi. Sóng T có thể dẹt hoặc đảo ngược và đoạn ST chênh nhẹ.
2. Chỉ định:
Có 2 chỉ định sốc điện trong thực hành lâm sàng điều trị rung nhĩ:
a. Sốc điện cấp cứu đối với bệnh nhân rung nhĩ khi:
- Bệnh nhân có biểu hiện rối loạn huyết động do rung nhĩ (huyết áp tụt dưới 90/60 mmHg, thiểu niệu…), không kiểm soát được nhịp thất mặc dù đã được điều trị tối ưu bằng các thuốc chống loạn nhịp.
- Bệnh nhân có dấu hiệu suy tim trên lâm sàng: gan to, tĩnh mạch cổ nổi, khó thở, huyết áp thấp, thiểu niệu hoặc vô niệu
b. Sốc điện nhằm khôi phục nhịp xoang cho những bệnh nhân rung nhĩ mạn tính, có chỉ số tái phát rung nhĩ sau sốc điện thấp nhằm giảm thiểu nguy cơ huyết khối, tắc mạch do nguy cơ hình thành cục máu đông trong tim do rung nhĩ và nâng cao chất lượng cuộc sống của người bệnh (gọi tắt là sốc điện theo chương trình).
3. Chuẩn bị
a. Chuẩn bị bệnh nhân
Bệnh nhân được nhập viện tại khoa Tim mạch được thăm khám lâm sàng (lưu ý thời gian xuất hiện rung nhĩ, các triệu chứng lâm sàng của tình trạng huyết động và suy tim, những thuốc chống loạn nhịp, các thuốc chống đông máu đã và đang dùng) và làm các xét nghiệm:
- Điện tâm đồ
- Siêu âm tim (siêu âm tim qua thành ngực tại giường đối với bệnh nhân cấp cứu, siêu âm tim qua thực quản nhằm phát hiện huyết khối nhĩ trái và tiểu nhĩ trái đối với bệnh nhân rung nhĩ sốc điện theo chương trình)
- Chụp Xquang tim phổi thẳng
- Xét nghiệm máu : điện giải đồ (lưu ý nồng độ kali máu), đông máu cơ bản (PT, INR đối với bệnh nhân dùng thuốc chống đông kháng vitamin K), CK, CK-MB, Troponin T nhằm loại trừ nhồi máu cơ tim mới, công thức máu.
- Giải thích cho người bệnh mục đích, ý nghĩa của phương pháp điều trị để người bệnh bình tĩnh phối hợp thực hiện. Đối với người bệnh sốc điện điều trị theo chương trình, phải nhịn ăn và uống tối thiểu 6h trước khi làm thủ thuật. Bệnh nhân được nằm trên giường có đệm hoặc chiếu khô không dẫn điện, không tiếp xúc với người hoặc các vật dẫn điện tại giường bệnh cũng như quanh giường bệnh nhân.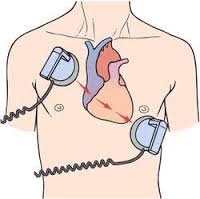
- Giải thích cho người thân của bệnh nhân mục đích, sự cần thiết phải tiến hành sốc điện, những nguy cơ, biến cố có thể xảy ra trước, trong và sau sốc điện và ký giấy cam đoan nếu đồng ý sốc điện cho người bệnh.
- Bệnh nhân sốc điện cấp cứu phải được dùng thuốc chống đông trước đó. Nếu trước khi sốc điện 6h mà bệnh nhân chưa được tiêm dưới da heparin trọng lượng phân tử thấp tối thiểu với liều dự phòng huyết khối thì trước khi sốc điện, cần tiêm tĩnh mạch liều nạp từ 5000 - 10000 đơn vị heparin không phân đoạn tùy theo cân nặng của người bệnh.
b. Chuẩn bị phương tiện
- Máy sốc điện :
+ Máy sốc điện phải trong tình trạng hoạt động tốt, bộ phận đồng bộ hoạt động chuẩn.
+ Hai cần sốc phải sạch, tiếp xúc tốt với da ngực người bệnh và phải phóng điện đúng công suất cài đặt.
+ Máy theo dõi điện tâm đồ, huyết áp động mạch, nhịp thở, SaO2.
+ Dụng cụ và thuốc gây mê
+ Dụng cụ để người bệnh thở oxy qua mũi hoặc qua mặt nạ.
+ Canule Malot
+ Bóng Ambout
+ Dụng cụ đặt nội khí quản, máy hút
+ Xe đựng dụng cụ cấp cứu có thuốc và dụng cụ cấp cứu ngừng tuần hoàn theo quy định.
+ Nhân viên y tế : kíp sốc điện tối thiểu bao gồm :
+ 02 bác sĩ chuyên khoa
+ 02 y tá đã được đào tạo, tập huấn về quy trình sốc điện.
4. Các bước thực hiện
a. Đặt đường truyền tĩnh mạch ngoại biên. Dung dịch Glucose 5% chảy chậm 10 - 15 giọt/phút với mục đích giữ đường truyền tĩnh mạch này để đưa thuốc trong quá trình thực hiện kỹ thuật vào người bệnh.
b. Vệ sinh bề mặt nơi đặt cần sốc trên lồng ngực bệnh nhân bằng bàn chải mềm, gạc và nước muối sinh lý để tăng tính dẫn điện của da ngực người bệnh. Vị trí đặt cần sốc theo quy ước là 1 cần sốc đặt tại mỏm tim, 1 cần sốc đặt tại sát bờ phải xương ức, dưới xương đòn phải. Sau khi làm vệ sinh, bôi trơn bằng chất gel điện cực ở mức độ đủ dày để làm giảm trở kháng thành ngực đồng thời tránh gây bỏng da ngực người bệnh.
c. Bật máy sốc điện, nối dây điện cực điện tâm đồ của máy với các điện cực điện tâm đồ dán trên người bệnh, đảm bảo hình ảnh điện tâm đồ rõ nét, không bị nhiễu, bộ phận nhận cảm đồng bộ của máy sốc hoạt động tốt. Thử bộ phận sốc điện với mức năng lượng quy ước cho lần sốc đầu tiên là 100 J. Bấm thử công tắc phóng điện trên cần sốc đảm bảo máy phóng điện đầy đủ. Bộ phận in của máy sốc phải hoạt động theo đúng quy trình (sau khi sốc, giấy điện tim phải được in ra tự động tại bộ phận in của máy sốc). Sau khi đã thử máy, lật ngửa bàn sốc, bôi gel, nạp lại cường độ dòng điện cho lần sốc đầu tiên là 100J và sẵn sàng phóng điện sốc khi có hiệu lệnh.
d. Gây mê người bệnh
- Trừ khi người bệnh mất ý thức hoàn toàn (hôn mê), tất cả những trường hợp khác trước khi sốc điện, bệnh nhân phải được gây mê có hiệu quả.
- Các thuốc gây mê được sử dụng đó là propfon (biệt dược: Diprivan, Anepol, Propofol Lipuru) . Nếu không có Propofol thì thay bằng Thiopental:
+ Propofol Lipuro 1%, chai 100 ml. Tiêm ngắt quãng 20 mg/10 giây cho đến khi đạt độ mê cần thiết (1-2 mg/kg). Tổng liều 20 – 50 mg/phút.
+ Thiopental lọ 0,5g: hòa tan thuốc bột bằng cách thêm nước cất hoặc dung dịch nước muối sinh lý cho đến nồng độ 2,5%. Sau khi tiêm tĩnh mạch được 2 - 3 ml dung dịch 2,5% với tốc độ không quá 1 ml/10 giây, quan sát trước khi tiêm nốt số thuốc còn lại. Trong khoảng 30 giây đến 1 phút, cần quan sát phản ứng của người bệnh. Nếu người bệnh còn phản ứng, nên tiếp tục tiêm thuốc với tốc độ bình thường, cho đến khi đạt được mức độ mê cần thiết. Hầu hết người bệnh cần không quá 0,5 g.
+ Mức độ gây mê cần thiết được xác định như sau: trong khi tiêm thuốc, nói với người bệnh đếm từ 1 đến 50. Người bệnh thường đếm được đến 30 sau đó sẽ đếm chậm dần. Lúc này người thày thuốc gọi to và nhắc bệnh nhân tiếp tục đếm. Khi người bệnh không đếm được nữa, thở chậm lại đồng thời người thày thuốc gây đau bằng cách véo nhẹ vào mặt trong đùi mà không thấy người bệnh phản ứng lại thì được coi là đạt mức độ gây mê cần thiết, cần nhanh chóng tận dụng thời gian này để tiến hành sốc điện cho người bệnh vì các thuốc mê trên đều hết tác dụng rất nhanh sau khi ngừng tiêm.
+ Tiến hành sốc điện khi người bệnh đã đạt được mức độ gây mê cần thiết. Người thày thuốc đặt 2 bản cực sốc lên ngực bệnh nhân tại 2 vị trí đã được xác định với lực ép khoảng 12 kg, quan sát nhanh xung quanh, nếu thấy đủ các điều kiện an toàn thì ra hiệu lệnh “sốc” và phóng điện từ cần sốc.
+ Nếu sốc điện 100J không thành công thì có thể nâng cường độ dòng điện lên 200J để tiến hành sốc lần 2. Thông thường đối với những trường hợp rung nhĩ mới xuất hiện phải sốc điện cấp cứu thì chỉ cần quy trình sốc nói trên thành công ở hầu hết các bệnh nhân. Nếu không thành công thì cần ngừng lại, có thể tiếp tục truyền amiodarone, thăm khám lại lâm sàng và làm các xét nghiệm kiểm tra và xem xét sốc điện lại nếu có chỉ định. Đối với bệnh nhân sốc điện điều trị theo chương trình, nếu sau 2 lần sốc điện không thành công thì có thể coi là không điều trị được bằng sốc điện, trừ trường hợp sau lần sốc thứ 2 (200J), hình ảnh điện tâm đồ có dạng cuồng nhĩ thì có thể tiến hành sốc điện lần 3 với mức năng lượng 300J.
5. Theo dõi và xử trí sau sốc điện
a. Lâm sàng: ý thức bệnh nhân, nhịp thở, nhịp tim, huyết áp. Nếu bệnh nhân ngừng thở thì cố gắng kích thích bằng cách gây đau và gọi to cho bệnh nhân tỉnh. Nếu bệnh nhân vẫn ngừng thở và SaO2 <90%: bóp bóng có oxy hỗ trợ. Nếu tăng tiết đờm rãi: hút đờm rãi qua mũi miệng. Hếm khi phải đặt nội khí quản và thờ máy sau sốc điện, trừ khi bệnh nhân bị tai biến mạch não do cục máu đông bắn lên não sau sốc điện.
b. Theo dõi điện tâm đồ và xử trí những rối loạn nhịp nếu có.
6. Tai biến, biến cố và những điều trị cần thiết ngay sau sốc điện
a. Nếu có dấu hiệu tai biến mạch não: cần nhanh chóng xác định bằng chụp cộng hưởng từ hạt nhân sọ não để quyết định dùng thuốc tiêu sợi huyết hoặc can thiệp hút cục máu đông ra khỏi mạch não.
b. Đỏ da gây đau rát vị trí sốc điện: bôi các thuốc chống đau, giảm viêm không steroid.
c. Bỏng da vị trí sốc: đắp gạc mát vô trùng, xịt Panthenol…
d. Thông thường sau khi sốc điện trở về nhịp xoang, nên cho người bệnh uống amiodaron 200 mg/ngày và dùng thuốc chống đông kháng vitamin K, duy trì INR = 2-3 trong thời gian ít nhất 3 tuần, sau đó tùy từng trường hợp mà người thày thuốc có những phác đồ điều trị và theo dõi cụ thể cho người bệnh.
Cardionet.vn
PK ĐỨC TÍN
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389