TÓM TẮT
Bệnh thận mạn là nguyên nhân gây tăng huyết áp thứ phát thường gặp nhất và ngược lại tăng huyết áp lại là yếu tố nguy cơ độc lập đối tiến triển của bệnh thận mạn và tử vong tim mạch ở bệnh nhân bệnh thận mạn.
Có nhiều yếu tố góp phần vào cơ chế bệnh sinh của tăng huyết áp ở bệnh nhân bệnh thận mạn bao gồm giảm thải natri, tăng hoạt tính hệ renin-angiotensin (RAS), tăng hoạt tính giao cảm, mất thăng bằng của prostaglandin hoặc kinin, tăng tổng hợp endothelin và giảm nitric oxide.
Điều trị tăng huyết áp ở bệnh nhân bệnh thận mạn cần chú ý đến bản chất của bệnh thận mạn. Những nhóm thuốc hạ áp có tác dụng làm giảm protein niệu được ưu tiên lựa chọn đầu tiên. Bệnh nhân bệnh thận mạn (cả kèm đái tháo đường và không đái tháo đường) có protein niệu > 30 mg/ 24 giờ, có hiệu quả với ức chế men chuyển hoặc ARBs để đạt huyết áp mục tiêu ≤ 130/80 mmHg. Huyết áp mục tiêu < 140/90mmHg được chấp nhận với phần lớn bệnh nhân bị các dạng bệnh thận mạn khác.
Chữ viết tắt: ACE: Angiotensin converting enzyme; ARBs: Angiotensin rceptor blockers.
1. GIỚI THIỆU
Tăng huyết áp là yếu tố nguy cơ chính của tổn thương tim mạch và bệnh thận. Ngược lại, bệnh thận mạn là nguyên nhân thường gặp nhất gây tăng huyết áp thứ phát và là yếu tố nguy cơ độc lập đối với tình trạng bệnh lý và tử vong do nguyên nhân tim mạch. Tỷ lệ bệnh thận mạn có những thay đổi từ khi Hội thận Quốc gia Hoa Kỳ (NKF) đưa ra phân loại mới dựa vào mức lọc cầu thận (MLCT) và có hoặc không có sự hiện diện của các bằng chứng tổn thương thương thận. Bệnh nhân bệnh thận mạn giai đoạn 1 và 2 cần có bằng chứng của tổn thương thận (ví dụ: protein niệu), và MLCT tương ứng ≥ 90 và 60 – 89 ml/ph. Bệnh thận giai đoạn 3, 4, 5 có MLCT tương ứng là 30 – 59, 15 – 29, và < 15 ml/ph, bất kể có hay không có bằng chứng tổn thương thận. Ước tính có 10 - 13% người Mỹ trưởng thành bị bệnh thận mạn các giai đoạn. Bằng chứng từ nhiều thử nghiệm lâm sàng cho thấy điều trị có hiệu quả làm giảm các ảnh hưởng có hại của tăng huyết áp. Tuy nhiên phần lớn các thử nghiệm lâm sàng lại loại trừ bệnh nhân có bệnh thận mạn ra khỏi nghiên cứu. Trong bài này chúng tôi trình bày về vấn đề dịch tễ, sinh lý bệnh và điều trị tăng huyết áp ở bệnh nhân bệnh thận mạn.
2. DỊCH TỄ HỌC
Xấp xỉ 1/3 người Mỹ trưởng thành có tăng huyết áp. Tỷ lệ bệnh nhân tăng huyết áp cao hơn ở bệnh nhân bị bệnh thận mạn, và tăng theo mức độ nặng của bệnh thận mạn. Ước tính ở Mỹ, tăng huyết áp xẩy ra ở 23,3% ở những người không có bệnh thận mạn, và 35,8% ở bệnh nhân bệnh thận mạn giai đoạn 1; 48,1% ở giai đoạn 2; 59,9% ở giai đoạn 3 và 84,1% ở bệnh nhân bệnh thận mạn giai đoạn 4 và 5. Tỷ lệ tăng huyết áp cũng thay đổi theo nguyên nhân bệnh thận mạn; liên quan mạnh với hẹp động mạch thận (93%), bệnh thận đái tháo đường (87%), và bệnh thận đa nang (74%).
Mặc dù tỷ lệ cao tăng huyết áp và sẵn có các loại thuốc điều trị tăng huyết áp có hiệu quả, nhưng chỉ có số nhỏ bệnh nhân đạt được mục tiêu điều trị. So sánh với các nghiên cứu ở các thập kỷ trước cho thấy nhận thức về huyết áp đã cải thiện từ 69% lên 80% và tỷ lệ kiểm soát huyết áp cải thiện từ 27% lên 50%.
Tăng huyết áp cũng thường gặp ở bệnh nhân lọc máu chu kỳ, lọc màng bụng và những bệnh nhân đã ghép thận. Không như bệnh nhân lọc màng bụng, dịch được lấy ra ở bệnh nhân lọc máu chu kỳ là từng đợt dẫn đến sự khác biệt lớn về áp lực máu trước, trong và sau lọc máu. Sự thay đổi này làm cản trở định nghĩa tăng huyết áp và huyết áp mục tiêu ở bệnh nhân lọc máu. Agarwal và Lewis lấy điểm cắt là 150/85mmHg để xác định tăng huyết áp so với nhóm chứng ; và tác giả cũng chỉ ra huyết áp trước lọc máu > 150/85mmHg có độ nhạy là 80% dự báo tăng huyết áp bằng đo huyết áp lưu động. Dựa vào định nghĩa này, các nghiên cứu cho thấy có khỏang 86% bệnh nhân lọc máu có tăng huyết áp. và chỉ 30% trong số đó được kiểm soát huyết áp đầy đủ. Tỷ lệ tăng huyết áp tương tự ở bệnh nhân lọc màng bụng và trên 70% bệnh nhân ghép thận có tăng huyết áp.
Vấn đề gây tranh cãi mạnh liệt xung quanh hiệu quả kiểm soát huyết áp ở bệnh nhân lọc máu. Phân tích cho thấy có mối liên quan hình chữ U giữa huyết áp và tỷ lệ tử vong. Trái lại, các nghiên cứu trên bệnh nhân chọn lọc với nguy cơ tim mạch thấp phỏng theo quan sát thấy trong quần thể chung mà nguy cơ tim mạch tăng cùng với tăng huyết áp. Trong khi cơ sở sinh lý bệnh cho sự khác biệt này không rõ ràng, người ta cho rằng tỷ lệ tử vong cao ở bệnh nhân lọc máu mà huyết áp thấp là do cùng tồn tại bệnh lý tim mạch nặng. Ở bệnh nhân ghép thận, các nghiên cứu cho thấy tăng huyết áp sau ghép là yếu tố nguy cơ độc lập cho suy thận ghép và tử vong, và kiểm soát huyết áp đầy đủ làm giảm nguy cơ này.
3. SINH LÝ BỆNH
Thận đóng vai trò quan trọng trong điều hòa huyết áp. Guyton cho rằng tăng huyết áp bền bỉ sẽ không thể xảy ra trong trường hợp không có sự suy giảm điều chỉnh natri của thận. Trong thực nghiệm sử dụng động vật lớn và tưới máu thận bị cô lập, Guyton chỉ ra rằng áp lực máu tăng cấp gây ra tăng nhanh bài tiết natri của thận và bình thường hóa huyết áp. Ngược lại, qua tải natri làm tăng huyết áp chỉ khi sự bài tiết natri của thận bị hạn chế bằng cách loại bỏ 70% khối thận hoặc sử dụng angiotensin hoặc aldosterone. Trong trường hợp này, sự gia tăng áp lực máu khởi đầu qua trung gian bằng tăng thể tích dịch ngoại bào, mặc dù giảm sức cản ngoại vi. Ở giai đoạn này, sự gia tăng áp lực máu bằng cách tăng cung lượng tim; gây ra tăng huyết áp tâm thu. Tuy nhiên, dần dần thể tích dịch ngoại bào và cung lượng tim bình thường hóa và tăng huyết áp lúc này do sức cản ngoại biên tăng gây ra tăng huyết áp tâm trương.
Những khiếm khuyết tinh vi ở thận là nền tảng bệnh học của tăng huyết áp ở người được hỗ trợ bởi một số bằng chứng. Ở nhóm bệnh nhân suy thận do xơ cứng cầu thận do tăng huyết áp, ghép thận từ thận của người cho thận có huyết áp bình thường dẫn đến bình thường hóa huyết áp của họ. Cuối cùng, nạn nhân có các biến cố nghiêm trọng do tăng huyết áp thì có số lượng nephron thấp hơn nhóm chứng không có tăng huyết áp qua sinh thiết. Bản chất chính xác của khiếm khuyết thận hoặc các khiếm khuyết liên quan đến thải tiết natri hoặc các yếu tố làm trung gian tăng sức cản ngoại vi tiếp theo vẫn còn chưa rõ ràng.
Vai trò quan trọng của quá tải thể tích trong tăng huyết áp do bệnh thận mạn được nhấn mạn bởi hiệu quả của siêu lọc hoặc thuốc lợi tiểu trong kiểm soát huyết áp ở bệnh nhân bệnh thận mạn. Lọc máu 8 tiếng 3 lần/tuần hoặc lọc máu hàng ngày thời gian ngắn cho thấy chỉ một số lượng ít bệnh nhân đòi hỏi phải dùng thuốc huyết áp để kiểm soát huyết áp. Tương tự, kiểm soát thể tích và huyết áp tốt hơn có thể đạt được bởi lọc màng bụng, hoặc sử dụng lợi tiểu quai ở giai đoạn sớm của bệnh thận mạn.
Cân bằng muối dương tính là yếu tố quan trọng nhưng không phải là yếu tố duy nhất trong nguồn gốc của tăng huyết áp ở bệnh nhân bệnh thận mạn. Như đã nói ở trên, các bằng chứng thực nghiệm đã chỉ ra rằng tăng huyết áp do giữ muối và nước được duy trì bởi tăng sức cản ngoại biên. Bảng 1 liệt kê một số yếu tố được cho là gây ra tăng huyết áp ở bệnh nhân bệnh thận mạn.
Bảng 1. Một số yếu tố gây ra tăng huyết áp ở bệnh nhân bệnh thận mạn
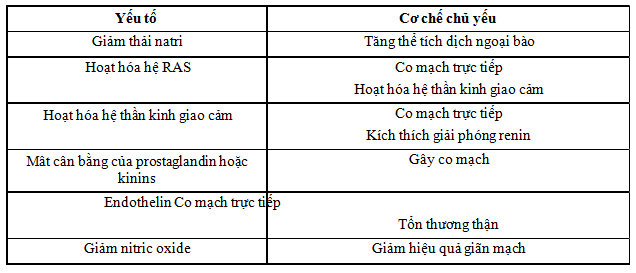
Hoạt hóa hệ renin-angiotensin (RAS) được ghi nhận rõ ràng ở bệnh nhân lọc máu với huyết áp khó kiểm soát mặc dù đã tiến hành siêu lọc tối ưu. Điều trị những bệnh nhân như vậy bằng cắt thận hai bên hoặc ức chế RAS thực sự có hiệu quả trong kiểm soát huyết áp, cho thấy thận suy là nguồn gốc của tăng renin. Thêm vào tác động gây tăng huyết áp trực tiếp, hoạt hóa hệ RAS có thể góp phần vào tăng huyết áp ở bệnh nhân bệnh thận mạn bởi kích thích hệ thần kinh giao cảm. Trong một số nghiên cứu, bệnh nhân bệnh thận mạn có tăng hoạt tính thần kinh giao cảm đáp ứng tốt với ức chế men chuyển hoặc cắt thận hai bên. Thậm chí khi chức năng thận còn được bảo tồn, hoạt hóa RAS là yếu tố quan trọng trong bệnh sinh của tăng huyết áp ở bệnh thận đa nang, và được cho là do sự nén ép hệ mạch máu thận bởi các nang thận. Những yếu tố khác giải thích sự tăng sức cản lòng mạch ở bệnh nhân bệnh thận mạn bao gồm tăng tổng hợp endothelin và chất giống digitalis nội sinh (endogenous digitalis-like substance) ; làm giảm các chất giãn mạch như nitric oxide và kinins ; và mất cân bằng giữa các prostaglandin giãn mạch và co mạch.
Chức năng thận ghép là yếu tố dự báo quan trọng tăng huyết áp sau ghép thận. Hơn nữa, ức chế calcineurin (tacrolimus và cyclosporine) và glucocorticoid góp phần vào nguyên nhân tăng huyết áp ở người nhận thận ghép. Ức chế calcineurin có đặc tính gây co mạch, nhưng cơ chế chính xác chưa được biết. Hẹp động mạch thận của thận ghép ít gặp nhưng cũng là nguyên nhân gây tăng huyết áp sau ghép thận.
Theo tapchi.vnha
PK ĐỨC TÍN
Tin tức liên quan
Điện thoại bàn: (028) 3981 2678
Di động: 0903 839 878 - 0909 384 389